乙型肝炎病毒感染孕妇剖宫产现状及其影响因素分析
【摘要】 目的 了解乙型肝炎病毒感染孕妇剖宫产现状并探讨其社会因素剖宫产的影响因素。 方法 于2012年6月至2017年5月,在湖北省武汉市妇女儿童医疗保健中心开展一项基于医院的回顾性队列研究,以此期间住院分娩的乙型肝炎病毒感染孕妇和同期正常孕妇为研究对象。采用问卷调查和病历数据提取收集研究对象孕产史、分娩方式、乙型肝炎病毒标志物、妊娠期并发症等信息,采用多因素Logistic回归模型分析探索乙肝孕妇社会因素剖宫产的危险因素。 结果 乙肝孕妇剖宫产率显著高于正常孕妇(62.0% 比 47.8%,P<0.05)。多因素Logistic回归模型分析结果显示,分娩年龄高、产前BMI高、初产、有异常孕产史、HBeAg阳性的乙肝孕妇社会因素剖宫产风险均较高,OR(95%CI)值分别为1.07(1.02~1.12)、1.11(1.05~1.17)、4.18(2.51~6.96)、1.55(1.13~2.14)、1.98(1.01~3.87)。 结论 乙肝孕妇剖宫产率高于正常孕妇;分娩年龄高、产前BMI高、初产、有异常孕产史、HBeAg阳性是乙肝孕妇社会因素剖宫产的危险因素。妇幼医护人员应准确把握剖宫产指征,结合乙肝孕产妇个人情况,提供合适的个性化分娩医学建议,同时积极开展分娩教育和乙肝母婴传播防治的药物阻断宣传,提高孕产妇的健康素养,降低乙肝孕妇社会因素剖宫产率,改善母婴结局。
乙型肝炎病毒(hepatitis B virus,HBV)感染是一个全球性的重大公共卫生问题[1]。根据世界卫生组织全球肝炎报告,2015年全世界约有2.57亿人感染慢性HBV[2]。中国是HBV感染的中高度流行地区,而母婴传播是HBV持续存在的重要原因[3]。因此,阻断母婴传播是有效控制HBV感染的关键一环。一项前瞻性队列和Meta分析相结合的研究提示,剖宫产是孕期未接受抗病毒治疗的HBeAg阳性乙肝孕妇HBV宫内传播的保护因素[4]。但该研究提示的效果并不明显,相对而言更值得担忧的是阴道分娩益处的损失[5]。此外,也有临床研究和Meta分析证据表明,剖宫产并不能降低HBV母婴传播风险[6-7]。目前,关于分娩方式是否影响乙肝病毒母婴传播及相关机制尚不明确,中国《乙型肝炎病毒母婴传播预防临床指南(2020)》强调乙肝孕妇通过抗病毒治疗以及新生儿联合使用乙肝免疫球蛋白和乙型肝炎疫苗来减少母婴传播风险,不推荐以预防HBV母婴传播为目的而行剖宫产术[8]。HBV感染并不是剖宫产手术指征,缺乏明确剖宫产手术指征的HBV感染孕妇仍建议阴道分娩以减少剖宫产引起的相关并发症[9],保障母婴安全。然而,在临床实践中HBV感染孕妇剖宫产率仍居高不下[10]。
目前已有充分证据表明剖宫产不利于母婴健康,剖宫产易造成产后出血、术后切口感染等多种并发症,不利于产后恢复[11],可能引起产妇焦虑、抑郁等不良心理反应,严重者可导致产后抑郁[12]。此外,相比于阴道分娩,经剖宫产分娩的婴儿肠道乳酸杆菌和双歧杆菌的水平更低[13],以及婴儿期发生粗大动作发育迟缓的风险增高[14]。既往研究表明,经剖宫产分娩的女婴将来在成年期肥胖和发展为Ⅱ型糖尿病的风险更高[12,15]。在没有权威可靠的证据证实剖宫产可降低乙肝母婴传播风险的情况下,本文强调应关注到剖宫产对母婴结局的不利影响[5],建议乙肝孕妇慎重考虑分娩方式,避免盲目选择剖宫产。基于此,本研究采用回顾性队列研究调查HBV感染孕妇的分娩方式现状及其影响因素,分析社会因素剖宫产的原因,为产前分娩教育提供指导,加强孕妇对分娩方式的认知,降低中国HBV感染孕妇的剖宫产率。
对象与方法
1.研究对象:2012年6月—2017年5月在湖北省武汉市妇女儿童医疗保健中心开展一项以医院为基础的回顾性队列研究,研究对象为入院监护准备分娩且知情同意进入本队列的孕妇。按1:1的比例从医院病历系统中抽取与HBV感染孕妇(HBV感染组)同时期(入院时间间隔≤1 d)入院监护准备分娩的正常孕妇作为正常组。本研究HBV感染组孕妇的纳入标准:(1)乙型肝炎表面抗原(hepatitis B surface antigen,HBsAg)阳性;(2)单胎妊娠。正常组孕妇纳入标准:(2)同期的HBsAg阴性;(2)单胎妊娠。排除标准:(1)经阴道助产的孕妇;(2)(合并)丙型肝炎病毒(Hepatitis C virus,HCV)、人类免疫缺陷病毒(Human immunodeficiency virus,HIV)或梅毒(Treponema pallidum,TP)感染者。
2.资料来源:孕妇分娩后通过问卷调查和提取病历数据收集信息并由调查员填写 “围产期健康调查表”。问卷内容包括孕产妇一般人口学信息、孕产史、孕期情况、分娩方式及剖宫产原因等,病历数据提取包括HBV标志物检测结果等临床信息。2012年6月至2017年5月,本研究共获得围产期健康调查表3 142份,根据本研究纳入排除标准,删除合并有HCV/HIV/TP感染以及阴道助产孕妇和存在重要信息(HCV/HIV/TP感染、分娩方式)缺失的调查表,有效调查表2 959份,其中HBV感染组1 521份,正常组1 438份。
3.实验室检测:HCV、HIV和TP的抗体检测采用酶联免疫吸附试验(科华生物技术)。HBsAg检测采用化学发光微粒子免疫分析法(雅培公司),HBsAg浓度>0.05 IU/mL定义为HBsAg阳性。HBV DNA测定采用荧光定量聚合酶链反应法(中山大学达安基因有限公司),以慢性乙型肝炎防治指南(2019年版)[5]中建议HBV感染孕妇抗病毒治疗的HBV DNA水平:2×105 IU/mL为标准,HBV DNA水平> 2×105 IU/mL定义为高病毒载量,HBV DNA水平≤ 2×105 IU/mL定义为低病毒载量。所有检测均由武汉市妇女儿童医疗保健中心检验科的专业人员严格按照实验室质控标准进行,所有检测均在研究对象住院期间开展。该研究经华中科技大学同济医学院伦理委员会批准。所有研究对象均已签订知情同意书。
4.质量控制:首先,自行设计的“围产期健康调查表”通过专家咨询和预调查进行调整,确保调查表的内容完整且形式合理;其次,参与调查的医生和信息采集人员在调查开展之前均接受规范培训,在现场调查中严格按照培训要求填写信息,保障收集信息的完整性和准确性;最后,在数据录入阶段,运用Epidata 3.1 软件采用双录入形式对调查问卷进行录入并做逻辑检查。
5.统计分析:运用 SPSS 20.0 软件对数据进行整理和分析。定量资料用(均数±标准差)表示,采用两独立样本student t检验进行分析;定性资料用构成比(%)表示,采用卡方检验或Fisher 精确概率法进行分析。采用多因素Logistic回归模型分析HBV感染孕妇剖宫产的影响因素,估计优势比(OR)和95%置信区间(95%CI)。所有统计学检验都采用双侧检验,P<0.05为差异有统计学意义。
结果
1.基本情况:最终纳入分析的有效围产期健康调查表共计2 959份,其中HBV感染组1 521份,正常组1 438份。两组在在分娩年龄、产前BMI、工作情况、婚姻状况、文化程度、分娩方式存在显著差异。与正常组孕妇相比,HBV感染组孕妇分娩年龄(29.1±4.2 vs.28.3±3.7岁,P<0.001)和产前BMI(27.1±3.2 vs.26.8±3.2 kg/m2,P=0.01)更高;HBV感染组中有工作的孕妇占比低于正常组孕妇(49.0% vs.53.4%,P<0.05);HBV感染组孕妇在硕士及以上的占比低于正常组孕妇(33.6% vs.41.5%,P<0.001);此外,比较两组剖宫产率发现,HBV感染组剖宫产率显著高于正常组(62.0% vs.47.8%,P<0.05),见表1。在调整其他协变量(包括分娩年龄、产前BMI、工作情况、婚姻状况、文化程度)后,结果仍显示HBV感染是孕妇剖宫产的危险因素(OR =1.69,95%CI:1.39~2.1)。与正常组相比,HBV感染组胎儿窘迫、瘢痕子宫、胎位不正、巨大儿的比例较高(P<0.05),头盆不称和前置胎盘的比例较高,但两组差异无统计学意义。除以上剖宫产指征外,HBV感染组妊娠并发症如妊娠高血压、妊娠糖尿病的占比也高于正常组(P<0.05)。
表1 HBV感染组和正常组一般特征的比较[例(%)]
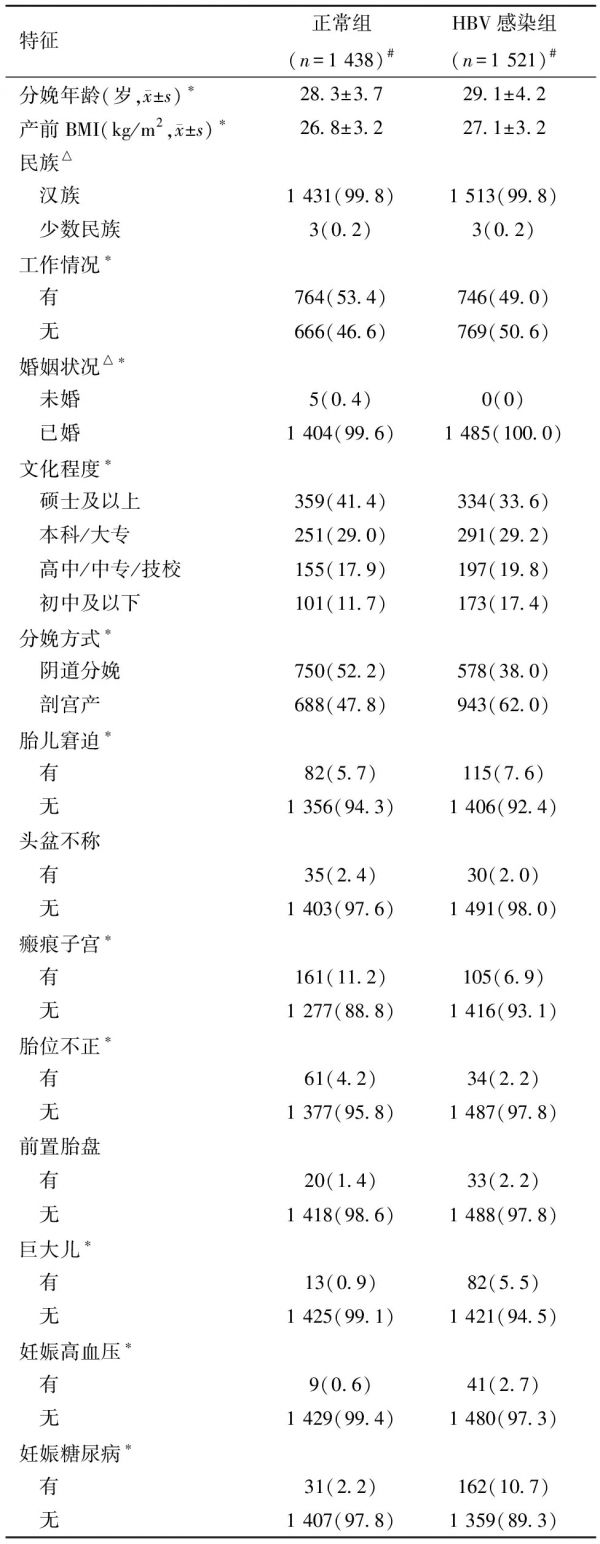
特征正常组(n=1 438)#HBV感染组(n=1 521)#分娩年龄(岁,x±s)∗28.3±3.729.1±4.2产前BMI(kg/m2,x±s)∗26.8±3.227.1±3.2民族△ 汉族1 431(99.8)1 513(99.8) 少数民族3(0.2)3(0.2)工作情况∗ 有764(53.4)746(49.0) 无666(46.6)769(50.6)婚姻状况△∗ 未婚5(0.4)0(0) 已婚1 404(99.6)1 485(100.0)文化程度∗ 硕士及以上359(41.4)334(33.6) 本科/大专251(29.0)291(29.2) 高中/中专/技校155(17.9)197(19.8) 初中及以下101(11.7)173(17.4)分娩方式∗ 阴道分娩750(52.2)578(38.0) 剖宫产688(47.8)943(62.0)胎儿窘迫∗ 有82(5.7)115(7.6) 无1 356(94.3)1 406(92.4)头盆不称 有35(2.4)30(2.0) 无1 403(97.6)1 491(98.0)瘢痕子宫∗ 有161(11.2)105(6.9) 无1 277(88.8)1 416(93.1)胎位不正∗ 有61(4.2)34(2.2) 无1 377(95.8)1 487(97.8)前置胎盘 有20(1.4)33(2.2) 无1 418(98.6)1 488(97.8)巨大儿∗ 有13(0.9)82(5.5) 无1 425(99.1)1 421(94.5)妊娠高血压∗ 有9(0.6)41(2.7) 无1 429(99.4)1 480(97.3)妊娠糖尿病∗ 有31(2.2)162(10.7) 无1 407(97.8)1 359(89.3)
注:两组比较,*P<0.05;△表示采用Fisher精确概率法;#部分变量有缺失值
2.HBV感染孕妇社会因素剖宫产影响因素(一般特征)的单因素分析:考虑到HBV感染组中部分存在临床必要剖宫产的情况,本研究将HBV感染组中剖宫产原因为社会因素的孕妇定义为社会因素剖宫产组,将阴道分娩孕妇定义为阴道分娩组,进一步探讨HBV感染孕妇无临床必要剖宫产的影响因素。结果发现,两组在分娩年龄、产前BMI、工作情况、初产、异常孕产史的差异有统计学意义。与HBV感染阴道分娩组产妇相比,社会因素剖宫产组产妇分娩年龄(28.8±3.9 vs.28.2±3.9,P= 0.023)和产前BMI(27.2±3.0 vs.26.2±2.8,P<0.001)更高,无工作(55.1% vs.47.7%,P=0.027)、异常孕产史(43.2% vs.35.3%,P=0.015)、初产(88.9% vs.78.0%,P<0.001)占比也更高,见表2。
表2 HBV感染孕妇社会因素剖宫产影响因素(一般情况)的单因素分析[例(%)]
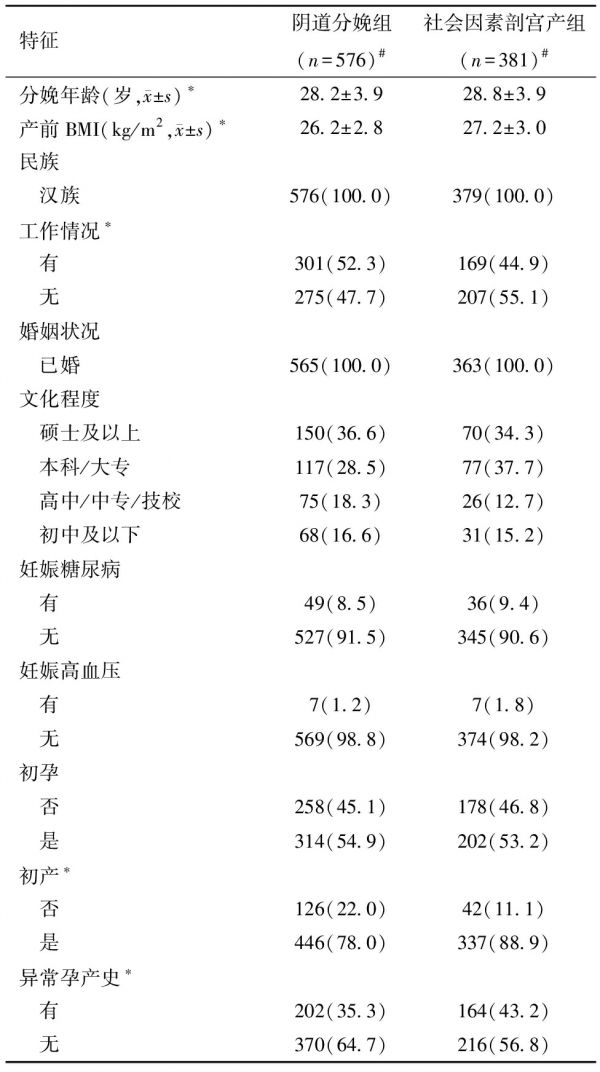
特征阴道分娩组(n=576)#社会因素剖宫产组(n=381)#分娩年龄(岁,x±s)∗28.2±3.928.8±3.9产前BMI(kg/m2,x±s)∗26.2±2.827.2±3.0民族 汉族576(100.0)379(100.0)工作情况∗ 有301(52.3)169(44.9) 无275(47.7)207(55.1)婚姻状况 已婚565(100.0)363(100.0)文化程度 硕士及以上150(36.6)70(34.3) 本科/大专117(28.5)77(37.7) 高中/中专/技校75(18.3)26(12.7) 初中及以下68(16.6)31(15.2)妊娠糖尿病 有49(8.5)36(9.4) 无527(91.5)345(90.6)妊娠高血压 有7(1.2)7(1.8) 无569(98.8)374(98.2)初孕 否258(45.1)178(46.8) 是314(54.9)202(53.2)初产∗ 否126(22.0)42(11.1) 是446(78.0)337(88.9)异常孕产史∗ 有202(35.3)164(43.2) 无370(64.7)216(56.8)
注:两组比较,*P<0.05; #部分变量有缺失值
3.HBV感染孕妇社会因素剖宫产影响因素(HBV标志物)的单因素分析:由于HBV感染孕妇生理状况的特殊性,考虑HBV感染对孕妇分娩方式选择的影响,采用卡方检验对以下HBV标志物进行单因素分析:HBV血清标志物(HBeAg、HBeAb、HBcAb)状态、HBV DNA水平和ALT是否异常。结果显示,HBV感染阴道分娩组产妇和社会因素剖宫产组产妇在以上方面均无统计学差异,见表3。
表3 HBV感染孕妇社会因素剖宫产影响因素
(HBV血清学标志物)的单因素分析 [例(%)]
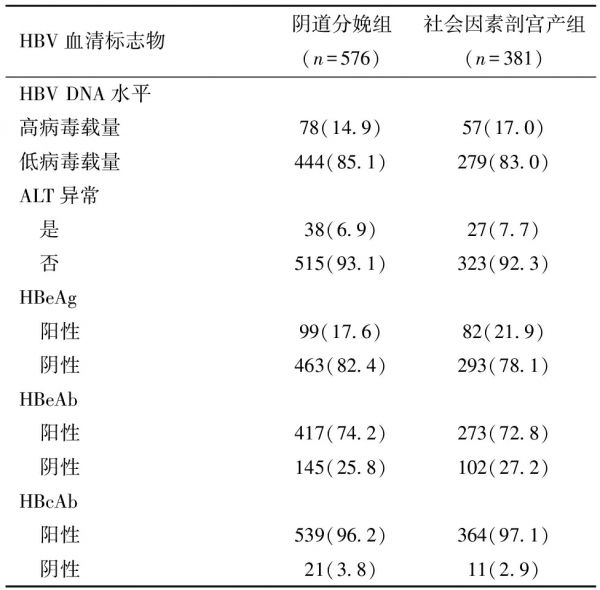
HBV血清标志物阴道分娩组(n=576)社会因素剖宫产组(n=381)HBV DNA水平高病毒载量78(14.9)57(17.0)低病毒载量444(85.1)279(83.0)ALT异常 是38(6.9)27(7.7) 否515(93.1)323(92.3)HBeAg 阳性99(17.6)82(21.9) 阴性463(82.4)293(78.1)HBeAb 阳性417(74.2)273(72.8) 阴性145(25.8)102(27.2)HBcAb 阳性539(96.2)364(97.1) 阴性21(3.8)11(2.9)
4.HBV感染孕妇社会因素剖宫产影响因素的多因素Logistic回归模型分析:因变量定义:分娩方式(0=阴道分娩,1=社会因素剖宫产),将单因素分析中有统计学意义的变量(分娩年龄、产前BMI、初产、异常孕产史)纳入多因素Logistic回归分析中。此外,根据既往研究结果[16-18]将乙型肝炎血清标志物(HBeAg、HBeAb、HBcAb)、HBV DNA水平以及ALT是否异常也作为自变量纳入多因素Logistic回归分析中。结果显示,分娩年龄高、产前BMI高、初产、有异常孕产史、HBeAg阳性的乙肝感染孕妇社会因素剖宫产的风险均较高(P均<0.05)(表4)。
表4 HBV感染孕妇社会因素剖宫产危险因素的多因素Logistic回归分析
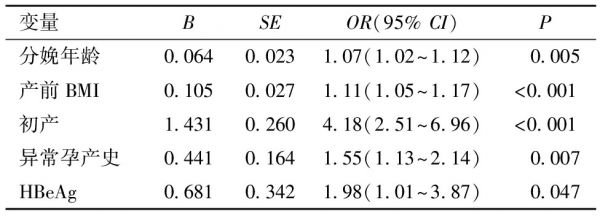
变量BSEOR(95% CI)P分娩年龄0.0640.0231.07(1.02~1.12) 0.005产前BMI0.1050.0271.11(1.05~1.17)<0.001初产1.4310.2604.18(2.51~6.96)<0.001异常孕产史0.4410.1641.55(1.13~2.14) 0.007HBeAg0.6810.3421.98(1.01~3.87) 0.047
讨论
本研究发现HBV感染孕妇剖宫产率高达62.0%,远高于施楠等人的研究结果(44.49%)[19]。与正常孕妇比较结果显示,HBV感染孕妇剖宫产率明显高于正常组,这与另一项同时期的单中心研究结果一致[20]。陶文丽等研究发现乙肝感染孕妇在考虑分娩方式选择时最关注的问题是母婴传播风险,担心母婴传播是HBV感染孕妇在分娩方式选择上倾向于剖宫产的首要原因[21]。目前仍没有明确证据表明剖宫产能阻断HBV母婴传播,临床工作中不建议为阻断HBV母婴传播而行剖宫产[8]。因此,医护人员应提供科学的产前指导,正确解释分娩方式的利弊,尤其澄清乙肝感染孕妇对分娩方式与乙肝母婴传播关系的错误认知。
此外,本研究结果提示妊娠合并HBV感染会增加孕产妇和胎儿的健康风险。相比于正常孕妇,乙肝孕妇妊娠高血压、妊娠糖尿病的风险更高,此外胎儿窘迫、瘢痕子宫、胎位不正、巨大儿的风险也更高,与既往研究结果一致,孕产妇HBsAg阳性与妊娠高血压疾病、胎儿窘迫、剖宫产、巨大儿的发生风险增加有关[22-23]。HBV感染可能通过诱导促炎作用增加妊娠高血压的风险[24]。另外,妊娠高血压也是增加胎儿窘迫的危险因素[25]。HBV感染会影响胎盘发生病理生理变化从而使胎盘的血液灌注量下降,导致宫内窘迫和胎儿缺血缺氧[25]。妊娠合并HBV感染作为一种高危妊娠,应加强护理和监测,有效干预控制病毒载量,降低剖宫产风险和改善妊娠结局。本研究中HBV感染孕妇剖宫产率较高,可能是由于以上产科风险因素的发生率较高。因此本研究将具有明确剖宫产指征的HBV感染孕产妇排除,以社会因素剖宫产的HBV感染孕产妇为对象与HBV感染阴道分娩孕妇比较,进一步探讨HBV感染孕妇无临床必要剖宫产的影响因素。HBV感染组阴道分娩与社会因素剖宫产两组比较发现,分娩年龄较高是乙肝感染孕妇剖宫产的危险因素,在以一般孕妇为研究对象的既往研究中也发现,高龄孕妇选择剖宫产者居多[26]。高龄产妇软产道组织弹性较差,妊娠并发症发生率较高,医护人员可能放宽剖宫产指征,导致高龄产妇剖宫产率较高[21]。医护人员应准确把握剖宫产手术指征并综合考虑产妇具体情况,提供适合HBV感染孕妇的个性化分娩医学建议。
本研究结果显示,产前BMI较高是HBV感染孕妇的社会因素剖宫产的危险因素,这与一般人群的研究结果相似[26]。BMI较高(尤其超重、肥胖)的孕产妇产道内软组织肥厚,产道相对狭窄,分娩阻力大,同时腹肌及膈肌收缩力不足且新生儿出生体重偏大[27],综合条件不利于产程顺利进展。此外,孕期增重过多导致孕妇妊娠高血压、妊娠糖尿病高发加剧了分娩困难[28]。因此,应建议HBV感染孕产妇孕期合理饮食,保持合理的孕期增重,降低妊娠并发症和难产风险,避免不良妊娠结局。
初产妇和异常孕产史是乙肝感染孕妇社会因素剖宫产的危险因素。初产和异常孕产史会负面影响孕妇心理健康状况,加剧孕妇紧张焦虑,增加孕妇产前分娩恐惧从而增加孕妇剖宫产倾向性[29-31]。因此,医护人员应重点关注初产和有异常孕产史的HBV感染孕妇孕期心理状况,适时给予合理的心理疏导,缓解孕妇焦虑情绪,增强孕妇阴道分娩信心,提高孕妇分娩自我效能,有助于降低社会因素剖宫产率。
与既往研究结果一致,HBsAg和HBeAg双阳性孕妇增加了HBV感染孕妇剖宫产的几率[16],本研究多因素Logistic回归分析结果也显示,孕期HBeAg阳性是HBV感染孕妇剖宫产的危险因素。在HBsAg和HBeAg双阳性孕妇分娩方式研究中,剖宫产组婴儿HBV感染率低于阴道分娩组[4]。尽管已有研究证据表明新生儿联合使用乙肝免疫球蛋白和乙型肝炎疫苗对减少HBV母婴传播有显著成效[32-33],但HBeAg双阳性孕妇可能由于对母婴传播的担忧在自主选择分娩方式时依然倾向剖宫产。这提示需要加强妇幼医护人员对乙肝母婴传播预防临床指南的统一认识,对HBsAg和HBeAg双阳性孕妇出于母婴传播顾虑的剖宫产要求,妇幼医护人员应正确宣教通过抗病毒治疗提高母婴阻断成功率,减少无临床必要剖宫产。
以乙肝孕妇为对象的既往研究多关注于不良妊娠结局(尤其是HBV母婴传播)研究[34-35],本文从一个新的角度考虑乙肝感染孕妇母婴安全,分析乙肝感染孕妇剖宫产现状及社会因素剖宫产影响因素,提示需重点关注的特征人群,以期为乙肝感染孕妇产前教育指导和有效心理干预提供参考。本研究样本量大且为回顾性的队列研究,研究结果具有一定的代表性和可靠性。但也存在一些局限性:首先,收集HBV感染组和正常组研究对象的围产期健康调查表分别由医生询问填写和调查人员依病历信息填写,可能存在信息偏倚;其次,影响乙肝感染孕产妇社会因素剖宫产的可能因素众多,有些因素如分娩方式意愿[21]等在研究中没有收集,今后还需要科学设计的研究进一步拓展乙肝孕妇社会因素剖宫产影响因素分析。
综上所述,HBV感染孕妇剖宫产率高于正常孕妇,研究结果提示分娩年龄高、产前BMI高、初产、有异常孕产史和HBeAg阳性的乙肝孕妇无临床必要剖宫产风险均较高。期待在将来的研究中加强HBV感染孕妇分娩方式和循证医学的交流,为指导产科合理决策分娩方式提供循证指南,帮助妇幼医护人员准确把握剖宫产指征,结合乙肝感染孕产妇个人情况,提供合适的个性化分娩医学建议,另一方面应积极开展分娩教育和乙肝母婴传播防治的药物阻断宣传,纠正乙肝感染孕妇及其家属的错误认知,提升健康素养,减少乙肝孕妇社会因素剖宫产,改善母婴结局。
参考文献
1 Subic M,Zoulim F.How to improve access to therapy in hepatitis B patients.Liver Int,2018,38:115-121.
2 World Health Organization.Global hepatitis report 2017.World Health Organization,2017.
3 Brown RS Jr,McMahon BJ,Lok AS,et al.Antiviral therapy in chronic hepatitis B viral infection during pregnancy:A systematic review and meta-analysis.Hepatology,2016,63:319-333.
4 Pan YC,Jia ZF,Wang YQ,et al.The role of caesarean section and nonbreastfeeding in preventing mother-to-child transmission of hepatitis B virus in HBsAg-and HBeAg-positive mothers:results from a prospective cohort study and a meta-analysis.J Viral Hepat,2020,27:1032-1043.
5 Levy MT,Terrault NA.Caesarean section or non-breastfeeding for prevention of MTCT-beware of sending the wrong message.J Viral Hepat,2021,28:575-576.
6 Hu Y,Chen J,Wen J,et al.Effect of elective cesarean section on the risk of mother-to-child transmission of hepatitis B virus.BMC Pregnancy Childbirth,2013,13:119.
7 Chen HL,Cai JY,Song YP,et al.Vaginal delivery and HBV mother to child transmission risk after immunoprophylaxis:A systematic review and a meta-analysis.Midwifery,2019,74:116-125.
8 中华医学会妇产科学分会产科学组,中华医学会围产医学分会.乙型肝炎病毒母婴传播预防临床指南(2020).临床肝胆病杂志,2020,36:1474-1481.
9 徐陈瑜,徐娟.妊娠合并乙型肝炎病毒感染研究进展.中国临床研究,2021,34:1561-1564.
10 Tan J,Liu X,Mao X,et al.HBsAg positivity during pregnancy and adverse maternal outcomes:a retrospective cohort analysis.J Viral Hepat,2016,23:812-819.
11 王丹.剖宫产术后并发症预防的循证护理.中华现代护理杂志,2013,19:1163-1164.
12 Eckerdal P,Georgakis MK,Kollia N,et al.Delineating the association between mode of delivery and postpartum depression symptoms:a longitudinal study.Acta Obstet Gynecol Scand,2018,97:301-311.
13 刘伟,冯金秋,范爱琴,等.婴儿肠道菌群的构成及影响因素.中华预防医学杂志,2017,51:453-456.
14 孙袁芳,黄锟,胡亚滨,等.选择性剖宫产与婴儿发育行为关联的队列研究.中华预防医学杂志,2017,51:1069-1073.
15 Chavarro JE,Martín-Calvo N,Yuan C,et al.Association of birth by cesarean delivery with obesity and type 2 diabetes among adult women.JAMA Netw Open,2020,3:e202605.
16 陈红燕,李秀,彭松绪,等.慢性乙型肝炎及 HBeAg 状态对母婴结局的影响研究.中华疾病控制杂志,2018,22:617-620.
17 伊诺,姜秀娟,梁东竹,等.乙型肝炎病毒感染对妊娠期糖尿病孕妇及新生儿的影响.中华实验和临床感染病杂志(电子版),2015,9:249-252.
18 刘亚琳,卢颖,李杰.乙型肝炎疫苗阻断母婴传播的新挑战:隐匿性感染.中华肝脏病杂志,2016,24:157-160.
19 施楠,陶红兵,黄亦恬,等.基于风险调整的三级综合医院剖宫产率评价.中华医院管理杂志,2018,34:1017-1021.
20 张怡慧,王坤,刘庆妍.妊娠合并HBV感染对母婴结局的影响.传染病信息,2019,32:530-532.
21 陶文丽,陶文静.妊娠并乙肝病毒感染患者的分娩方式意愿调查.国际医药卫生导报,2017,23:2805-2808.
22 Wan Z,Zhou A,Zhu H,et al.Maternal hepatitis B virus infection and pregnancy outcomes:A hospital-based case-control study in Wuhan,China.J Clin Gastroenterol,2018,52:73-78.
23 高汇波,代振英.妊娠合并乙型肝炎病毒感染对母儿结局的影响及相关因素分析.中国妇幼保健,2016,31:1841-1844.
24 Ridker PM,Cushman M,Stampfer MJ,et al.Inflammation,aspirin,and the risk of cardiovascular disease in apparently healthy men.N Engl J Med,1997,336:973-979.
25 于志雷,沈春明,姚钰敏,等.胎儿大脑中动脉/脐动脉阻力比值联合激活素A对妊娠期高血压疾病胎儿宫内窘迫的预测价值.中国计划生育和妇产科,2022,14:65-68,后插1.
26 于莲君,刘晓梅.不同年龄段的产妇对分娩方式的选择与分析.实用临床护理学电子杂志,2019,4:137,141.
27 王雅文,冯雅慧,吴散散,等.孕前体质指数及孕期增重对新生儿出生体重影响的前瞻性队列研究.中华疾病控制杂志,2020,24:314-318,364.
28 冯银宏,钱晶晶,宋学军.孕前体重指数、孕期体重增加与妊娠期并发症及妊娠结局的关系.中国现代医学杂志,2021,31:92-96.
29 赵尚梅,刘廷兰,王燕萍.分析产前个性化心理护理干预对初产妇焦虑抑郁情绪与疼痛症状、剖宫产率的影响.心理月刊,2021:161-162.
30 李卫芹,冷俊宏,王蕾棽,等.流产经历对再次妊娠时分娩结局的影响.中国妇幼保健,2017,32:103-106.
31 涂梅妹,李燕姬,黄丽颜.不良孕产史再次妊娠孕妇心理状况及影响因素分析.齐鲁护理杂志,2018,24:75-77.
32 曾妮,叶兴,黄河浪.乙肝免疫球蛋白联合乙肝疫苗阻断乙型肝炎母婴传播的系统评价.中华疾病控制杂志,2017,21:48-51,60.
33 娄海琴,朱继华,王志红,等.以产妇人群为基础的免疫预防乙型肝炎病毒母婴传播的现实世界效果.中华围产医学杂志,2019,22:591-596.
34 Liu J,Chen T,Chen Y,et al.2019 Chinese clinical practice guidelines for the prevention of mother-to-child transmission of hepatitis B virus.J Clin Transl Hepatol,2020,8:397-406.
35 郭咏梅,冯涛,陈丽,等 HBV 高载量孕妇不同分娩方式对母婴阻断的影响.中国妇幼健康研究,2020,31:560-564.
相关知识
乙型肝炎病毒感染对孕产妇心理与身体健康影响
最新指南|母胎医学会(SMFM)关于妊娠期乙型肝炎的指导及建议
病毒性肝炎=教案分析.ppt
孕产妇分娩恐惧的影响因素及干预策略
重磅!孕产妇合并新冠病毒感染诊治指南首次发布!
好消息!乙肝病毒母婴传播预防指南更新啦
丙型病毒性肝炎防止知识要点
乙肝小三阳病毒小于100不再复制=注射乙肝育苗
顶刊日报|J Viral Hepat:剖腹产和非母乳喂养有助于降低孕期未抗病毒孕妇的新生儿乙肝母婴传播风险
乙肝的怀孕、哺乳、母婴阻断(3.8版)
网址: 乙型肝炎病毒感染孕妇剖宫产现状及其影响因素分析 https://www.trfsz.com/newsview157851.html
推荐资讯
- 1男女激情后不宜做哪些事 3842
- 2从出汗看健康 出汗透露你的健 3826
- 3早上怎么喝水最健康? 3623
- 4习惯造就健康 影响健康的习惯 3277
- 5五大原因危害女性健康 如何保 3177
- 6连花清瘟、布洛芬等多款感冒药 2953
- 7男子喝水喉咙里像放了刀子一样 2451
- 810人混检核酸几天出结果?1 2221
- 9第二轮新冠疫情要来了?疾控中 2215
- 10转阴多久没有传染性?满足四个 2159