剖腹产术中护理指南:快速康复外科(ERAS®)协会推荐
剖腹产术中护理指南:
快速康复外科( ERAS® )协会推荐
Aaron B. Caughey, MD, PhD a ; Stephen L. Wood, MD b ; George A. Macones, MD c ; Ian J. Wrench, MB ChB, PhD d ; Jeffrey Huang, MD e ; Mikael Norman, MD, PhD f ; Karin Pettersson, MD PhD g ; William J. Fawcett, MBBS, FRCA, FFPMRCA h ; Medhat M. Shalabi, MD i ; Amy Metcalfe, PhD b ; Leah Gramlich, MD j ; Gregg Nelson, MD, PhD b; R. Douglas Wilson, MD MSc b
a Department of Obstetrics & Gynecology, Oregon Health & Science University, Portland, OR, United States
b Department of Obstetrics & Gynecology, Cumming School of Medicine, University of Calgary, Calgary, Alberta, Canada
c Department of Obstetrics & Gynecology, Washington University in St Louis, St. Louis, MO, United States
d Sheffield Teaching Hospitals Trust, Royal Hallamshire Hospital, Glossop Road, Sheffield, United Kingdom
e University of Central Florida, Orlando, FL, United States
f Division of Pediatrics, Department of Clinical Science, Intervention and Technology, Karolinska Institutet, Stockholm, Sweden
g Division of Obstetrics, Department of Clinical Science, Intervention and Technology, Karolinska Institutet, Stockholm, Sweden
h Department of Anaesthesia, Royal Surrey County Hospital, Egerton Road, Guildford, United Kingdom
I Departments of Anesthesiology and Intensive Care, Alzahra Hospital, Dubai, United Arab Emirates
j Department of Medicine, University of Alberta, Edmonton, Alberta, Canada
* 通讯作者 : R. Douglas Wilson, Department of Obstetrics & Gynecology, Cumming School of Medicine, University of Calgary, Calgary, Alberta, Canada; email: doug.wilson@ahs.ca
翻译人员:
陈荣 华中科技大学同济医学院附属协和医院
董林 齐鲁医院
邓恢伟 常德市第一人民医院
方向志 华中科技大学同济医学院附属协和医院
叶冲冲 连云港市第一人民医院东方医院
李建华 华中科技大学同济医学院附属协和医院
牛浩杰 华中科技大学同济医学院附属协和医院
王婷婷 华中科技大学同济医学院附属协和医院 (组长)
吴本平 贵州省麻江县人民医院
喻思源 重庆医科大学
张玉静 华中科技大学同济医学院附属协和医院
审阅 专家 :
徐铭军 首都医科大学附属北京妇产医院
姚尚龙 华中科技大学同济医学院附属协和医院
黄建宏 Oak Hill Hospital
文献查新:
黄健 贵州省第三人民医院
翻译组秘书:
米勒之声主编 米喳
影响和贡献:
1. 为什么制定 ERAS 剖宫产手术( CD )指南?
ERAS 学会制定的指南支持工业化医疗保健领域最常见的外科手术,即剖宫产手术。该指南旨在通过评估和审核提高剖宫产的质量和安全性,以改善孕产妇和胎儿 / 新生儿的预后。
2. 主要推荐的是什么?
广泛的 ERAS CD 要素和建议(第 1-3 部分)将手术分娩过程分解为“焦点”路径,重点关注计划和非计划的剖宫产从皮肤切开前的 30-60 分钟直至出院,同时还有更长的“优化”途径,用于管理产前教育,产妇合并症和艺术分娩的新生儿的即刻需要。
3. 此 ERAS CD 指南在已知的内容的基础上增加了什么?
该 ERAS CD 指南采用了剖宫产分娩研究所产生的循证知识,并以批判性和一致性的方式按照 ERAS 协会指南三部分的原则和流程发表这些内容,旨在改善产科分娩手术的质量和安全性。
摘要
目的:该 ERAS 剖宫产术中护理指南将提供最佳实践和循证的建议,主要用于术中护理,以产妇为中心。该 ERAS CD 指南将重视针对计划和非计划剖宫产的“焦点”路径过程,即从决定手术( 从皮肤切开前30-60 分钟开始 )到整个手术的实施。
方法:使用 Embase 和 PubMed 检索 1966-2017 年的文献,搜索医学文献标题,包括“ Cesarean Section ”,“ Cesarean Section ”,“ Cesarean Section Delivery ”以及所有术前和术中 ERAS® 指标。 资料选择允许 个别评审人通过筛选标题和摘要以识别潜在相关的文章。每个主题都考虑了 Meta 分析,系统综述,随机对照研究,非随机对照研究,综述和病例报告。 质量评价和数据分析 评估了证据的质量,并根据之前的 ERAS® 指南中使用和描述的 GRADE 系统评估推荐内容(推荐等级,评定,进展和评估等级)。
结果:ERAS(快速康复外科)剖腹产手术指南/路径创建了一个以母体为关注焦点的方法(针对择期和非择期剖宫产从切皮前30-60分钟到产妇出院期间),通过ERAS指导术前、术中和术后的各个环节。该指南的特别推荐包括剖宫产前使用预防性抗生素、合适的术中保温、钝性分离子宫横向切口、皮下缝合皮肤闭合以及延迟脐带钳夹。
结论:基于循证医学证据,针对接受剖宫产手术的妇女的术中护理提出许多建议。随着产科护理团队对ERAS剖宫产指南的研究、实践、检验、评估和优化,将会为护理的聚焦和优化创造更好的机遇,以及进一步提出更多的建议。
引言
快速康复外科(ERAS ®)是一种标准化的围手术期护理计划,它紧密整合了多个外科学科,包括肛肠外科,泌尿外科,妇产科以及肝胆外科 1 。ERAS®已被证明可带来临床益处(缩短住院时间,减少并发症和再入院率)和医疗体系效益(降低成本) 1,2 。
剖腹产围术期ERAS指南的目的在于为术前、术中和术后提供最佳的实践建议。目前针对盆腔/腹部外科已制定了相关的ERAS指南,而这篇ERAS CD指南主要是围绕剖腹产的操作以产妇为核心提供的一些循证建议。关于剖宫产术的快速康复外科一共三个部分,当前文章为其中第二部分,侧重于术中,主要为切皮前30-60分钟。第一部分是关于术前的,第三部分侧重于术后部分。ERAS CD所提出的对择期或是非择期的剖宫产产妇实施的“焦点”路径始于“决定手术(切皮前30-60分钟)直至患者出院”。
综上,快速康复外科是进行过程管理,创造专注的护理程序的一种手段。该手段的应用需要经过修正和反馈不断地循环往复,通过给临床工作者提供大量比较性的数据,用于学习、转变以及减少在一些高容量临床护理过程和操作中的某些“有害”的临床差异,从而提高医疗质量,保障病人安全,改善健康预后。
方法
文献检索
该研究团队是2017年5月ERAS®协会根据该领域的专业能力挑选,同时对主题词列表达成了共识。以妇产科学/肿瘤学指南 3,4 ERAS®为模版,并增加了一些关于剖宫产术的独特因素。主题词达成一致后,根据专业方向分配到组间。采用Embase和Pubmed数据库(1966-2017年)检索医学主题词包括“Cesarean Section”, “Cesarean Delivery”,“Cesarean Section Delivery”以及所有术中ERAS®的主题(见表1)。引文列表中所有符合条件的文献都经过了其他相关研究的交叉检查。
研究选择
独立审稿人通过筛选标题和摘要以确定可能相关的文章。每个主题都考虑了Meta分析、系统综述、随机对照研究、非随机对照研究、综述和病例报告。
质量评估和数据分析
证据和建议的质量采用先前的ERAS®指南使用和描述的GRADE系统(推荐分级、评价、进展和评估)来评估 3,4 。简言之,推荐等级分为以下几种: 强 推荐指的是专家组确信该措施带来利明显大于弊。 弱推荐指的是可能该措施所致利大于弊,但不是很明确(表2)。推荐源于证据的质量,分为:强,中等,低以及很低,也取决于利弊的平衡。在某些情况下,可能会从低质量数据中获得较强的建议,反之亦然。这次ERAS CD团队的核心(Aaron B. Caughey,George A. Macones,Stephen L. Wood,R.Douglas Wilson)详细审查了每个部分的细节,并且分别标明了推荐以及证据的水平。有分歧的地方由领导Aaron B. Caughey和高年资作者R.Douglas Wilson来解决。
结果
剖宫产分娩路径和要素包含产妇产前、分娩和产后护理广泛的“范围”。但本篇文章的重点是切皮30-60分钟到产妇(胎儿)出院这个“焦点”路径,提供更加一致和可概括的ERAS CD过程,包括对于择期及非择期剖宫产的相同的综合护理方法。
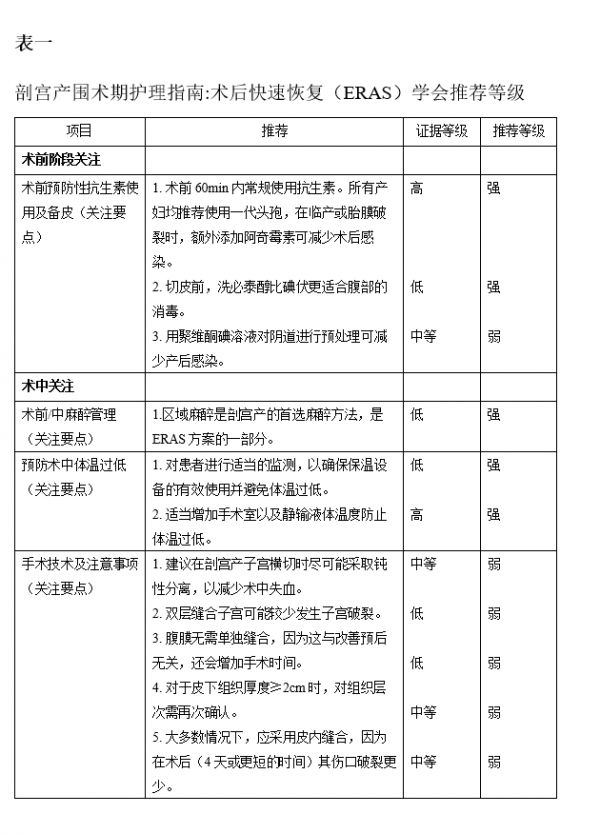
术前剖宫产环节 (重点要素)
术前抗生素的预防性使用及备皮(重点要素之一)
剖宫产手术的实施,在羊水破膜前以及没有绒毛膜羊膜炎的患者,被认为是清洁切口(I类切口)。但是,在破膜后,尤其是分娩活跃阶段以及第二产程破膜,或患有绒毛膜羊膜炎的患者,切口为清洁污染切口(II类切口)。关于这一说法存在一些争议,至少,后者中的部分切口被认为是污染切口(III类切口)。无论如何,所有患者都存在术后感染率增加的风险,并且已经证明可以从预防性抗生素和其他干预措施中获益。虽然I类切口的主要“高危风险”是腹部皮肤菌群,II类或III类切口都存在皮肤菌群风险以及阴道菌群暴露的风险。微生物风险是考虑预防性应用抗生素、伤口准备和阴道准备的主要问题。
在剖宫产手术破膜前,针对皮肤菌群进行感染性预防的治疗标准是使用相对窄谱第一代头孢菌素,然而其他抗生素治疗也能获得相同的效果 6 。传统上,由于担心对胎儿的影响,这些抗生素通常在脐带夹闭后使用。然而,有几项研究报道指出这样会降低预防伤口感染的益处,因此现在建议尽可能在剖宫产前30-60分钟给予抗生素 7,8 。最近的一项Cochrane综述报道,与脐带钳夹时预防性应用抗生素的妇女相比,术前预防性应用抗生素的妇女发生复合母体感染的机率显著降低(风险比=0.57,95% CI 0.45-0.72) 9 。越来越多的证据表明,切皮前使用更广谱的抗菌素可能进一步降低伤口感染的风险 10 。最近一项多中心试验研究发现,在常规头孢菌素中添加阿奇霉素使感染性并发症的发生率由12.0%进一步降至6.1%(p<0.001),伤口感染的发生率从6.6%降至2.4% 11 。此外,有研究报道使用抗生素浸润的洞巾,但是还没有足够的证据支持常规使用这种方法 12 。
需要特别关注的是肥胖妇女发生伤口并发症的风险增加,而且抗生素分布的血容量可能更高。最近的几项研究表明,1克或2克标准剂量的第一代头孢菌素的组织浓度可能达不到要求 13,14 。然而,在最近的两项前瞻性随机试验中,应用2克和3克头孢唑啉,两者的感染发病率没有差异 15,16 。因此,增加肥胖妇女预防性抗生素应用剂量的建议需要进一步证据的支持。
最近另一种针对肥胖女性的抗生素预防方法是手术后预防。最近的一项前瞻性随机试验发现,剖宫产术后使用头孢菌素和甲硝唑与安慰剂相比,手术部位感染的风险从15.4%降低到6.4% (p=0.01) 17 。然而,这种预防方案没有与术前使用阿奇霉素的方案进行比较,因此需要进一步研究。
伤口的准备
在计划剖宫产入院前,建议女性尽可能使用抗菌肥皂洗澡 18 。疾病控制中心(CDC)建议在手术前使用氯己定-酒精擦洗法进行腹部准备,而不是使用聚维酮-碘溶液。尽管在其他外科手术中有更多的文献支持,但是在剖宫产中的证据十分不足 19 且2014年Cochrane综述并没有发现两种方案存在差异 12 。然而,自系统综述以来,已有两项大型研究。其中一项大型研究表明,用氯己定-酒精擦洗伤口感染发生的几率较低 20 。但是,另一项近期的大型随机试验表明两者并没有区别 21 。因此,常规推荐使用氯己定-酒精,不仅基于剖宫产的研究,而且基于其他外科手术的更广泛的证据 22 。
阴道准备
越来越多的证据表明,在产妇剖宫产或胎膜破膜裂前使用聚维酮-碘溶液进行阴道抗菌准备可以降低感染性并发症的风险。在最近的Cochrane综述中,子宫内膜炎的风险从8.3%降低到4.3%,RR 0.45 (95% CI: 0.25 - 0.81) 23 。分层分析结果表明,无论是分娩中的女性还是胎膜破裂的女性结果都是如此。
总结与建议:
1.在剖宫产切皮前60分钟内应常规静脉注射抗生素。所有女性均推荐使用第一代头孢菌素,在分娩或胎膜破裂的女性中,阿奇霉素的添加可以进一步减少术后感染的发生。(证据水平:高/推荐等级:强)
2 在剖宫产术前,氯己定-酒精比水聚维酮-碘溶液更适合用于腹部皮肤清洁。(证据水平:低/推荐等级:强)
3.应考虑使用聚维酮-碘溶液进行阴道准备以减少剖宫产后感染的发生。(证据水平:中度/推荐等级:弱)
术中剖宫产分娩途径( 重点要素 )
术前和术中麻醉管理( 重点要素 )
区域麻醉在缓解疼痛、保护器官功能、活动性、减轻术后恶心呕吐、减少住院天数和不良事件发生等方面有积极影响,对促进恢复有益 24 。产科区域麻醉技术被认为比全麻更安全,其应用的增加被认为是麻醉导致产妇死亡率下降的原因之一 25 。然而,一项关于剖宫产麻醉方法的荟萃分析显示 26 ,除了全身麻醉下产妇失血量较高外,没有证据表明区域麻醉在孕产妇或新生儿主要结局方面优于全身麻醉。这可能是由于死亡率和发病率较低导致多数研究说服力不足。另外,由于全身麻醉很大程度上会导致术后镇静,因此区域麻醉可能是更好的选择 27,28,29 。
尽管与硬膜外麻醉相比,腰麻有效阻滞的起效时间较短,术中疼痛的发生率较低,但是腰麻和硬膜外麻醉的预后相似 30,31 。 腰硬联合麻醉可能比腰麻运动功能恢复更快 32 ,同时硬膜外导管的存在可延长腰麻阻滞的时间和效果 33 。尽管鞘内注射吗啡副作用(恶心、呕吐和瘙痒)的风险随着剂量的增加而增加,并且最佳剂量尚未确定 , 但是使用吗啡可以改善术后的镇痛效果 34,35 。鞘内注射短效阿片类药物如芬太尼、舒芬太尼,可改善术中镇痛,但不能改善术后镇痛 34 。与安慰剂组相比,在没有鞘内注射吗啡的情况下,腹横肌平面阻滞提供了优越的镇痛效果,并且可以在多模式镇痛方案时减少母体最初24小时吗啡的使用量 36 。一项关于局部浸润镇痛和腹部神经阻滞的系统性回顾研究发现,这些阻滞技术改善了剖宫产术后的镇痛 37 。
总结和建议:
1.作为快速康复方案的一部分,区域阻滞麻醉是剖宫产术麻醉的首选方法。(证据水平:低/推荐等级:强)
术中低体温的预防(重点要素)
50-80%的进行腰麻的剖宫产患者可出现围手术期低体温 38,39 。几项随机对照研究显示,围手术期低体温与非妊娠患者的并发症有关 40,41 。这些并发症包括手术部位感染、心肌缺血、药物代谢改变、凝血功能异常、住院时间延长、寒战、皮肤完整性降低、病人满意度降低 42,43,44 。低体温也会对新生儿产生不利影响,如体温、脐血pH、Apgar评分等 45,46 。
通常很少监测进行椎管内麻醉的患者的核心温度 47,48 。当使用皮肤温度监测时,皮肤温度比核心温度低2.0-4.0℃ 49 。当手臂向两侧内收时,将传感器置于腋下动脉处,可以测量腋下温度 50 。因此,在手术过程中如何最好地监测患者的体温是很重要的。
一项最近的系统回顾(13项RCT研究和789例患者)分析了剖宫产术中主动加温的效果 51 。主动加温方法包括充气加温和静脉液体加温。与对照组相比,主动升温组(充气加温组或静脉液体升温组)患者体温变化明显少于对照组(P=0.0002),寒战发生率明显减少(P=0.0004),手术结束时或到达麻醉后恢复室时体温较高(P<0.00001),脐动脉血pH值较高(P=0.04)。一项RCT研究表明,液体加温结合充气加温能有效降低围手术期低体温的发生率,改善产妇的热舒适性 52 。
手术室环境温度会影响母婴体温。一项799例患者的RCT研究表明,与20.0℃相比,手术室温度为23.0℃时,可显著减少产妇低体温 53 。
总结与建议:
1.需要适当的患者体温监测及加温装置以避免体温过低。(证据水平:低/推荐等级:强)
2.充气加温、静脉输液加温和增加手术室温度都建议用于预防剖宫产术中的低体温。(证据水平:中等/推荐等级:强)
剖宫产手术技巧/注意事项(重点要素)
在过去的几十年中,很多国家剖宫产发生率在增加,成为最常用的腹膜内外科手术。尽管其在世界范围内普及,但最恰当的剖宫产分娩技术的共识尚未达成 54 。实施的手术技术通常基于术者的个人经验和偏好、患者的特征以及干预的时间和紧迫性。然而,有许多随机试验分析了各种剖宫产方法,并且最近的一项研究发现,当采用一系列循证方法时,可减少剖宫产伤口的并发症 55 。
手术切口
传统的剖宫产术采用Pfannenstiel皮肤切口,手术刀锐利的通过皮下组织、筋膜,并直接进入腹膜。Kerr子宫切开术以横切口同样锐利的直接进入子宫。构建膀胱瓣通常是为了子宫切开时分离位于前方的膀胱,尽管最近的Meta分析并不支持这种常规操作 56 。
最近,提出了一种Joel-Cohen切口。除腹部筋膜仅在中线位置处切开外,皮下组织保持固定,钝性分离直肌鞘及其肌纤维,牵拉分离腹直肌,在肌间隙的上端按序切开腹膜壁层,并向尾端延伸。用手术刀在子宫膀胱皱襞上方2厘米处切一个横切口,当腹膜隆起时插入两个食指以横向牵拉开口。这种头尾端扩张方法的改良,减少了过度扩张和失血 57,58 。总体而言,Joel-Cohen方法缩短了手术时间,减少了失血量 59 。
切口修复术
子宫切口通常在一或两个层面上采用连续缝合 60,61,62 。由于非随机试验表明剖宫产后行单层子宫缝合术的妇女子宫破裂的发生率较高,所以一般采用双层子宫缝合术。然而,最近的Cochrane回顾研究发现单层或双层子宫缝合的结局并没有差异 58 。尚无强有力的证据支持对特殊缝合使用延迟可吸收单丝(Monocryl)铬肠线和Vicryl线。有研究表明,与锐针相比,使用钝针并没有对患者带来益处 63 。这些研究显示使用钝针可以减少手套破裂(RR 0.54,95%CI 0.41-0.71),但是术者使用满意度较低 64 。
根据以往的观点,脏层和壁层的腹膜都应该缝合,但是在一些系统评价中,没有证据表明保留腹膜开放会导致腹腔内粘连程度的不同反而会缩短手术时间 56,65 。同样的,腹直肌常常于腹中线进行缝合是出于考虑到肌内缝合可能会发生撕裂,但没有证据支持 66 。腹部的筋膜常常采用连续缝合线,PDS或者Vicryl缝线 67 。
厚度小于2cm的皮下组织常常不需要对合,然而女性大于等于2cm厚度的皮下组织采用肠线或者Vicryl缝线对合已被证明会减少伤口的并发症 68 。放置引流管已被证明并不能改善深度大于4cm的伤口的预后,反而导致伤口的预后更差。皮肤的闭合采用订皮钉或者使用Vicryl或者Monocryl缝线进行皮下/皮内缝合。最新的Cochrane meta分析发现对于伤口的感染和并发症,这两种方法没有差异 69 。然而,2014年一个大型实验研究结果证明皮下缝合会降低伤口的并发症 70 ,随后关于皮肤缝合的meta分析(包含了这一实验)也支持皮下缝合会降低伤口并发症 71 。此外,女性在缝合时也会有更好的偏好和经验分数72 。但应该注意的是,在许多实验中,皮钉一般于术后不到四天就被移除会导致伤口裂开,这是两种方法的唯一区别。同样的,在最近的一项仅针对肥胖女性的实验中得到了相同的结果,虽然没有临床差异,但更多女性患者在未来的手术中会选择缝合法 73 。
越来越多的证据表明在伤口闭合后,预防性的负压伤口疗法是有益的,尤其是肥胖女性。在最近的一篇系统评价中,高危女性患者(显著性的肥胖)随机接受伤口负压包扎,最终结果表明该方法会降低伤口感染率(RR 0.45; 95%可信区间,0.31-0.66)以及伤口的总体并发症(RR 0.68; 95%可信区间,0.49-0.94) 74 。目前还有几项相关实验正在进行中,因此临床医生采用这项技术是合理的,但是也需要更多的研究来充分的解释这个问题。
总结与建议
1.剖宫产术建议采用钝性扩张横向子宫切开,可减少外科出血量。(证据等级:中等/推荐程度:弱)
2. 子宫切开术后进行双层缝合会减少子宫裂开的发生率。(证据等级:低/推荐程度:弱)
3. 由于腹膜缝合后不会改善预后并会增加手术时间,所以腹膜不需要缝合。(证据等级:低/推荐程度:弱)
4. 对于皮下组织等于或超过2厘米的女性患者,组织层次应重新对合。(证据等级:中等/推荐程度:弱)
5. 皮肤的缝合大多数情况下应该选择皮下缝合,因为证据表明,和那些使用皮钉并在术后四天内去除的患者相比,伤口裂开的发生率更低。(证据等级:中等/推荐程度:弱)
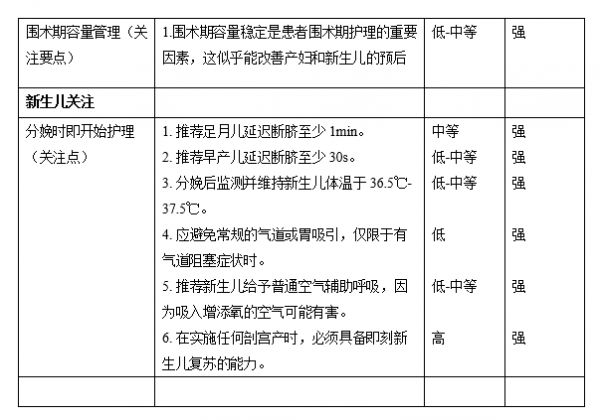
围术期液体管理(重点要素)
围术期的容量平衡是达到剖宫产最佳预后的重要因素。血管内容量不仅影响血压,还与心输出量以及氧输送相关。保证充足的子宫血流灌注不仅可以优化胎儿氧合和防止酸血症,还可以输送营养物质以及清除来自子宫平滑肌的代谢产物 75 。围术期液体超负荷会增加孕妇心血管系统负荷以及肺水肿的风险 76 。母体分娩期间液体超负荷还会导致新生儿在出生后前三天体重的下降 77,78 。
椎管内麻醉后低血压的发生率很高,并且会给母体和胎儿带来严重的影响 79 。研究表明,在剖宫产椎管内麻醉期间,血管活性药物与足够的液体疗法能有效降低低血压的发生率和严重程度 80,81 。围术期液体管理在麻醉实践中一直是个有争议的话题。围术期足够的液体输注能减少手术相关的发病率 82 。有时推荐预先通过静脉输液给予循环负荷量,最近的专家共识以及相应的评论都表明,单独静脉输注液体的效果有限,许多临床医生会预防性的输注去氧肾上腺素,这不仅可以避免高血压,还可以减少胎儿酸血症的风险 83,84 。一篇meta分析和系统评价表明,目标导向液体治疗(GDFT)在大部分手术患者中都可以减少术后并发症,例如:伤口的并发症,腹部的并发症以及低血压 85 。另一篇meta分析和系统评价则表明,GDFT能显著性的降低腹部手术后手术部位感染(SSIs)的发生率以及缩短住院时间 86 。然而,评价GDFT效果的高质量研究性实验数量太少,不足以为其优点提供坚实的证据。
更为复杂的情况包括合并心血管病变的患者,例如重度子痫前期以及术前合并心脏疾病。这些病人应该需要多学科术前会诊并制定诊疗计划,也需要监测有创血压以及心输出的,从而优化液体管理和使用血管活性药物。这类患者不仅要在胎儿生产前高度警觉,还应该重视缩宫素使用后以及产后子宫收缩所导致的心血管系统变化。
总结与建议:
1. 术前和术中容量平衡是围手术期患者护理的重要内容,可以改善剖宫产后产妇和新生儿的预后。(证据等级:低至中等/推荐强度:强)
新生儿路径(重点要素)
新生儿的即时护理(优化要素)
新生儿的顺利出生至关重要,此时要完成生理上的重大转变。新生儿的即时护理对促进胎儿向新生儿的安全成功过渡至关重要。
所有进行剖宫产的机构,必须具备立即进行新生儿复苏的能力(设备、人员配备和技术)并为此做好应急预案 87 。Apgar评分是评估新生儿健康状态的重要指标,应在分娩后1、5和10分钟进行评估和记录。为了提高新生儿的成活率,我们在手术室的干预措施包括选取脐带结扎的最佳时机,预防低温,促进新生儿呼吸以及母亲-新生儿的“皮肤与皮肤”接触。
在足月分娩时,延迟脐带结扎至少1分钟可减少婴儿期贫血并改善新生儿的神经发育 88,89,90,91 。剖宫产时,新生儿可以放在母亲的腹部或腿部,或者由外科医生或助手将其置于胎盘水平,直到脐带结扎92 。据系统评价报道,在早产儿中延迟脐带结扎30秒以上,有助于减少输血量,减少脑室内出血,并降低坏死性小肠结肠炎的风险 93,94,95,96,97 。然而,最近一项大型随机对照试验发现,延迟脐带结扎会增加高胆红素血症的风险 98 ,医务工作者应确保能够监测和治疗新生儿黄疸 88-91 。对于需要立即复苏的婴儿或胎盘循环不完整的婴儿应立即结扎脐带。
低体温与不同孕龄新生儿的发病率和死亡率增加有关。手术室标准温度(21-25°C)可以维持母婴正常体温 99 。等待脐带结扎时,立即擦干并覆盖婴儿头部可以减少热量损失。使用放热加热器或开放式暖床、传热床垫、塑料包膜和帽子等都能有效保持早产儿体温,进而减少转入新生儿病房时的低体温 100,101,102,103 。出生后应监测体温并使之维持在36.5-37.5℃之间 87 。
除预防低体温外,建议减少婴儿身体束缚,并轻刺激引发第一次呼吸或哭泣。约85%的足月儿会在出生后10-30s之内开始自主呼吸,另外10%会在擦干身体和刺激过程中有自主呼吸,而剩下的5%则需要某种形式的辅助呼吸 87 。避免常规吸引气道和胃,只有当分泌物阻塞气道时才予以吸引清除。类似的,如果存在羊水胎粪污染,也应避免常规吸引 87,104,105 。常规提高新生儿吸入气中的氧含量可能对新生儿预后有害,不被推荐。 106
早产儿(小于37周妊娠)的护理可从产房开始优化。Katheria等人回顾分析了核查表的使用,包括避免早期断脐,延迟脐带结扎(DCC)期间的复苏,出生后尽早使用咖啡因,以及在分娩区域使用额外的生理监测:心电图(ECG)、二氧化碳、呼吸功能(气道压力/潮气量) 107 。产房复苏核查表可以有效的指导沟通和护理。剖宫产时延迟脐带结扎以及在需要时进行脐带挤压是有益的。早期应用咖啡因已经被讨论,但关于插管、脑室内出血和长期结局(慢性肺部疾病/神经发育结果)还需要更大的前瞻性试验验证。现有的文献支持心电图 监测,而是否需要其他监测项目有待进一步的评估 107 。
一项队列研究比较了计划性剖宫产前未临产和已发生自发分娩的新生儿的患病率 108 。数 据按孕龄分为早产(37-38周)和足月(39-40周)两组。在103,919名活产婴儿中,有5071名非临产和731名触发分娩后剖宫产者。两组新生儿住院和呼吸窘迫的风险相似,但新生儿败血症或抗生素的使用在早产儿中增加2-3倍。 已发动分娩可 使剖宫产后母体失血量减少超过500ml,但子宫内膜炎和抗生素的使用增加。结论是计划性剖宫产前分娩发动与新生儿呼吸系统疾病发病率降低无关,但可能与新生儿感染风险增加有关。

讨论
在北美,住院最常见的适应症是分娩,而最常见的手术是剖宫产。 由于产科手术量庞大,基于循证医学的证据,将ERAS应用于产科护理方面来改善患者的预后似乎是可行的。此外,因为总是至少两位病人(产妇和胎儿)受到此类护理的影响,其最终获益可能更大。
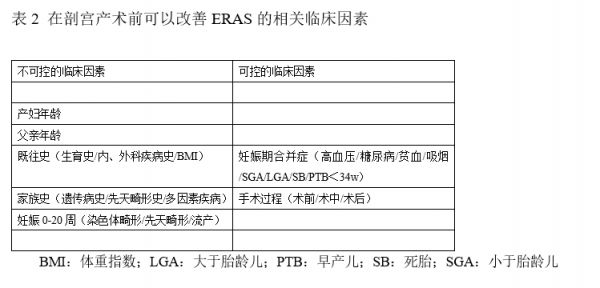
基于“戴明原则”的质量行业可以指导医疗过程的管理 109 ,例如:“品质的提升来源于科学的管理流程”;“如果你不能正确地衡量它,你就无法进一步改进它”;管理式医疗指的是整个护理过程的管理(而不是简单的人力资源的护理);在正确的时间通过正确的方式以正确格式获得正确的数据;以及充分利用医疗保健人力资源(医生、护士和其他相关卫生专业人员)。当然,值得注意的是,一些重要的妊娠相关因素是可以测量的,但不能更改(表3)。
在美国,剖宫产的比例从1970年的4.5%上升到了2015年的31.9%。为了应对这种日益增加的外科手术,许多(医学)协会尝试改进医疗流程,尽管方法各不相同,在降低发病率和死亡率等方面,全国的临床护理目标尚未达成一致 110 。MFM联合网络总结了剖宫产的适应症:首次适应症(难产37%,胎心异常25%,胎位异常20%,其他15%,产钳辅助或真空吸引助产失败3%);重复适应证(无VBAC尝试82%,试图VBAC失败17%,产钳辅助或真空吸引助产失败0.4%,VBAC即头胎剖二胎顺) 111 。
剖宫产对于计划内/外的手术都有一定的风险及收益。一项大型队列研究报告了计划低风险剖宫产(CD)(46,766例)和计划阴道分娩(VB)(2,292,420例)各自与妊娠结局相关的并发症 112 。其结果显示孕妇总的发病率(CD 2.23%;VB 0.9%)差异并不明显 257 。但也有其他研究人员指出,剖宫产的产后感染、出血和血栓栓塞的发病率增加了两倍 113,114 。
研究表明,二次剖宫产后,伤口和子宫血肿(4-6%)、前置胎盘(1-2%)、红细胞输注(1-4%)、子宫切除术(0.5-4%)和胎盘增生(0,25-3%)的风险增加 115 。目前已经开始采取行动减少剖腹产的频率和提高产妇安全 116 。此外,减少剖腹产并发症的方法已被采用,并证明是有效的 117 。
聚焦于剖宫产的ERAS途径总结了许多基于循证医学证据的术中临床护理。表2汇总了关于计划/非计划剖宫产的建议、证据水平和推荐等级。与CD(计划低风险剖宫产)相关的ERAS途径中的每一个元素或过程都可以被测量评定,在服务与提供者之间进行比较,并根据需要不断改善。为了创建一个临床审计工具,要考虑的因素需要 118 :
1. 审计的路径在成本、资源或风险方面有重要影响;
2. 有确凿的科学证据;
3. 对相关主题的改进可以很容易地评估,并成为重要的临床/机构后果的来源。
质量改进(QI)的目的是在医疗过程的多个领域提高安全性、效率和有效性。通过优化术前准备(患者教育/知情同意)、改进手术过程和提供服务的积极方法(手术安全核查表/ ERAS / NSQIP)、识别和移除不合理的系统和个体差异、加强团队建设实践(模拟)、并引入新的培训方法和监督(设计能力),外科医疗已经成为一项更有代表性的团队运动。
结论
ERAS剖宫产指南/路径确定了一个重点关注的阶段(从计划/非计划手术切皮前30-60分钟到产妇出院),有5个术前要素(8项建议),4个术中要素(9项建议),9个术后要点(11项建议),以及一个新生儿要素(6项建议)。本文特别关注术中阶段以及术前抗生素和新生儿护理。
当临床医生采用这些方法的时候,需要不断评估其可能带来的结果,并结合最优临床实践不断改进这些质量评估方法。为了切实提高母婴健康结局、质量和安全,需要有更多前瞻性的质量评估研究,以及更多更细致的评估、审计和协作。
参考文献:
1 Steenhagen E. Enhanced recovery after surgery: It’s time to change practice! Nutr Clin Pract 2016;31(1):18-29. 2 Elias KM. Understanding enhanced recovery after surgery guidelines: An introductory approach. J Laparoendosc Adv Surg Tech A 2017;27(9):871-875. 3 Nelson G, Altman A, Nick A, et al. Guidelines for pre- and intraoperative care in gynecologic/oncology surgery: enhanced recovery after surgery (ERAS) society recommendations – part I. Gynecol Oncol 2016;140:313–322.
4 Nelson G, Altman A, Nick A, et al. Guidelines for post-operative care in gynecologic/oncology surgery: enhanced recovery after surgery (ERAS) society recommendations – part II. Gynecol Oncol 2016;140:323–332. 5 Guyatt GH, Oxman AD, Vist GE, et al., GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ 2008;336:924– 926.
6 Smaill FM, Grivell RM. Antibiotic prophylaxis versus no prophylaxis for preventing infection after cesarean section. Cochrane Database Syst Rev 2014;28(10):CD007482. 7 Sullivan SA, Smith T, Chang E, Hulsey T, Vandorsten JP, Soper D. Administration of cefazolin prior to skin incision is superior to cefazolin at cord clamping in preventing postcesarean infectious morbidity: a randomized, controlled trial. Am J Obstet Gynecol 2007;196(5):455.e1-5.
8 Kaimal AJ, Zlatnik MG, Cheng YW, et al. Effect of a change in policy regarding the timing of prophylactic antibiotics on the rate of postcesarean delivery surgical-site infections. Am J Obstet Gynecol 2008;199(3):310.e1-5. 9 Mackeen AD, Packard RE, Ota E, Berghella V, Baxter JK. Timing of intravenous prophylactic antibiotics for preventing postpartum infectious morbidity in women undergoing cesarean delivery. Cochrane Database Syst Rev 2014;5(12):CD009516.
10 Tita AT, Owen J, Stamm AM, Grimes A, Hauth JC, Andrews WW. Impact of extended-spectrum antibiotic prophylaxis on incidence of postcesarean surgical wound infection. Am J Obstet Gynecol 2008; 199(3):303.e1-3. 11 Tita AT, Szychowski JM, Boggess K, et al; C/SOAP Trial Consortium. Adjunctive azithromycin prophylaxis for cesarean delivery. N Engl J Med 2016;375(13):1231-41.
12 Hadiati DR, Hakimi M, Nurdiati DS, Ota E. Skin preparation for preventing infection following caesarean section. Cochrane Database Syst Rev 2014;17(9):CD007462. 13 Swank ML, Wing DA, Nicolau DP, McNulty JA. Increased 3-gram cefazolin dosing for cesarean delivery prophylaxis in obese women. Am J Obstet Gynecol 2015;213(3):415.e1-8.
14 Young OM, Shaik IH, Twedt R, et al. Pharmacokinetics of cefazolin prophylaxis in obese gravidae at time of cesarean delivery. Am J Obstet Gynecol 2015;213(4):541.e1-7. 15 Ahmadzia HK, Patel EM, Joshi D, et al. Obstetric surgical site infections: 2 grams compared with 3 grams of cefazolin in morbidly obese women. Obstet Gynecol 2015;126(4):708-15. 16 Maggio L, Nicolau DP, DaCosta M, Rouse DJ, Hughes BL. Cefazolin prophylaxis in obese women undergoing cesarean delivery: a randomized controlled trial. Obstet Gynecol 2015;125(5):1205-10. 17 Valent AM, DeArmond C, Houston JM, et al. Effect of post-cesarean delivery oral cephalexin and metronidazole on surgical site infection among obese women: A randomized clinical trial. JAMA 2017;318(11):1026-1034. 18 Berríos-Torres SI, Umscheid CA, Bratzler DW, et al. Healthcare infection control practices advisory committee. Centers for Disease Control and Prevention guideline for the prevention of surgical site infection. JAMA Surg 2017;152(8):784-791. 19 Menderes G1, Athar Ali N, Aagaard K, Sangi-Haghpeykar H. Chlorhexidine- alcohol compared with povidone-iodine for surgical-site antisepsis in cesarean deliveries. Obstet Gynecol. 2012 Nov;120(5):1037-44.
20 Tuuli MG, Liu J, Stout MJ, Martin S, Cahill AG, Odibo AO, Colditz GA, Macones GA. A Randomized Trial Comparing Skin Antiseptic Agents at Cesarean Delivery. N Engl J Med. 2016 Feb 18;374(7):647-55.
21 Springel EH, Wang XY, Sarfoh VM, Stetzer BP, Weight SA, Mercer BM. A randomized open-label controlled trial of chlorhexidine-alcohol vs povidone- iodine for cesarean antisepsis: the CAPICA trial. Am J Obstet Gynecol. 2017 Oct;217(4):463.e1-463.e8.
22 Darouiche RO, Wall MJ Jr, Itani KM, Otterson MF, Webb AL, Carrick MM, Miller HJ, Awad SS, Crosby CT, Mosier MC, Alsharif A, Berger DH. Chlorhexidine-Alcohol versus Povidone-Iodine for Surgical-Site Antisepsis. N Engl J Med. 2010 Jan 7;362(1):18-26.
23 Haas DM, Morgan S, Contreras K. Vaginal preparation with antiseptic solution before cesarean section for preventing postoperative infections. Cochrane Database Syst Rev 2014;(12):CD007892. 24 McIsaac DI, Cole ET, McCartney CJ. Impact of including regional anaesthesia in enhanced recovery protocols: a scoping review. Br J Anaesth 2015;115 Suppl 2:ii46-56.
25 . Rollins M, Lucero J. Overview of anesthetic considerations for cesarean delivery. Br Med Bull 2012;101:105–125. 26 Afolabi BB, Lesi FE. Regional versus general anaesthesia for caesarean section. Cochrane Database Syst Rev 2012;10:CD004350. 27 Bavaro JB, Mendoza JL, McCarthy RJ, Toledo P, Bauchat JR. Maternal sedation during scheduled versus unscheduled cesarean delivery: implications for skin-to-skin contact. Int J Obstet Anesth 2016;27: 17–24. 28 Moore ER, Anderson GC, Bergman N, Dowswell T. Early skin-to-skin contact for mothers and their healthy newborn infants. Cochrane Database Syst Rev 2012;5:CD003519. 29 Wrench IJ, Allison A, Galimberti A, Radley S, Wilson MJ. Introduction of enhanced recovery for elective caesarean section enabling next day discharge: a tertiary centre experience. Int J Obstet Anesth 2015;24:124–130. 30 Ng KW, Parsons J, Cyna AM, Middleton P. Spinal versus epidural anaesthesia for caesarean section. Cochrane Database Syst Rev 2004;(2):CD003765. 31 Schewe JC, Komusin A, Zinserling J, Nadstawek J, Hoeft A, Hering R. Effects of spinal anaesthesia versus epidural anaesthesia for caesarean section on postoperative analgesic consumption and postoperative pain. Eur J Anaesthesiol 2009;26(1):52-9. 32 Lew E, Yeo SW, Thomas E. Combined spinal-epidural anesthesia using epidural volume extension leads to faster motor recovery after elective caesarean delivery: a prospective, randomized, double-blind study. Anesth Analg 2004;98(3):810–814. 33 Thorén T, Holmström B, Rawal N, Schollin J, Lindeberg S, Skeppner G. Sequential combined spinal epidural block versus spinal block for caesarean section: effects on maternal hypotension and neurobehavioural function of the newborn. Anesth Analg 1994;78(6):1087-92. 34 Dahl JB, Jeppesen IS, Jørgensen H, Wetterslev J, Møiniche S. Intraoperative and postoperative analgesic efficacy and adverse effects of intrathecal opioids in patients undergoing cesarean section with spinal anesthesia: a qualitative and quantitative systematic review of randomized controlled trials. Anesthesiology 1999;91:1919–27.
35 Sultan P, Halpern SH, Pushpanathan E, Patel S, Carvalho B. The effect of intrathecal morphine dose on outcomes after elective cesarean delivery: A meta- analysis. Anesth Analg 2016;123(1):154-64. 36 Abdallah FW, Halpern SH, Margarido CB. Transversus abdominis plane block for postoperative analgesia after caesarean delivery performed under spinal anaesthesia? A systematic review and meta-analysis. Br J Anaesth 2012;109(5):679-87.
37 Bamigboye AA, Hofmeyr GJ. Local anaesthetic wound infiltration and abdominal nerves block during caesarean section for postoperative pain relief. Cochrane Database Syst Rev 2009;3:CD006954. 38 Butwick AJ, Lipman SS, Carvalho B. Intraoperative forced air-warming during cesarean delivery under spinal anesthesia does not prevent maternal hypothermia. Anesth Analg 2007;105:1413–9.
39 Harper CM, Alexander R. Hypothermia and spinal anesthesia. Anaesthesia 2006;61(6):612. 40 Frank SM, Fleisher LA, Breslow MJ, et al. Perioperative maintenance of normothermia reduces the incidence of morbid cardiac events. A randomized clinical trial. JAMA 1997;277:1127-1134.
41 Kurz A, Sessler DI, Lenhardt R. Perioperative normothermia to reduce the incidence of surgical-wound infection and shorten hospitalization. Study of Wound Infection and Temperature Group. N Engl J Med 1996;334:1209-1215. 42 Melling AC, Ali B, Scott EM, Leaper DJ. Effects of preoperative warming on the incidence of wound infection after clean surgery: a randomised controlled trial. Lancet 2001;358:876-880.
43 Rajagopalan S, Mascha E, Na J, Sessler DI. The effects of mild perioperative hypothermia on blood loss and transfusion requirement. Anesthesiology 2008;108:71-77. 44 Sessler DI. Complications and treatment of mild hypothermia. Anesthesiology 2001;95:531-543.
45 Horn EP, Schroeder F, Gottschalk A, et al. Active warming during cesarean delivery. Anesth Analg 2002;94:409–414. 46 Yokoyama K, Suzuki M, Shimada Y, Matsushima T, Bito H, Sakamoto A. Effect of administration of pre-warmed intravenous fluids on the frequency of hypothermia following spinal anesthesia for Cesarean delivery. J Clin Anesth 2009;21:242–8.
47 Frank SM, Nguyen JM, Garcia CM, Barnes RA. Temperature monitoring practices during regional anesthesia. Anesth Analg 1999;88:373–377. 48 Glosten B, Sessler DI, Faure EAM, et al. Central temperature changes are not perceived during epidural anesthesia. Anesthesiology 1992;77:10–6.
49 Cork RC, Vaughan RW, Humphrey LS. Precision and accuracy of intraoperative temperature monitoring. Anesth Analg 1983;62:211-214. 50 Sessler DI. Temperature monitoring and management during neuraxial anesthesia. Anesth Analg 1999;88:243-245. 51 Sultan P, Habib AS, Cho Y, Carvalho B. The Effect of patient warming during caesarean delivery on maternal and neonatal outcomes: a meta-analysis. Br J Anaesth 2015;115(4):500-10. 52 Cobb B, Cho Y, Hilton G, Ting V, Carvalho B. Active warming utilizing combined IV fluid and forced-air warming decreases hypothermia and improves maternal comfort during cesarean delivery: A randomized control trial. Anesth Analg 2016;122(5):1490-7. 53 Duryea EL, Nelson DB, Wyckoff MH, et al. The impact of ambient operating room temperature on neonatal and maternal hypothermia and associated morbidities: a randomized controlled trial. Am J Obstet Gynecol 2016;214:505.e1-7. 54 Dahlke JD, Mendez-Figueroa H, Rouse DJ, Berghella V, Baxter JK, Chauhan SP. Evidence-based surgery for cesarean delivery: an updated systematic review. Am J Obstet Gynecol 2013;209(4):294-306. 55 Temming LA, Raghuraman N, Carter EB, Stout MJ, Rampersad RM, Macones GA, Cahill AG, Tuuli MG. Impact of evidence-based interventions on wound complications after cesarean delivery. Am J Obstet Gynecol. 2017 Oct;217(4):449.e1-449.e9.) 56 O'Neill HA, Egan G, Walsh CA, Cotter AM, Walsh SR. Omission of the bladder flap at caesarean section reduces delivery time without increased morbidity: a meta-analysis of randomized controlled trials. Eur J Obstet Gynecol Reprod Biol 2014;174:20-6. 57 Vitale SG, Marilli I, Cignini P, et al. Comparison between modified Misgav- Ladach and Pfannenstiel-Kerr techniques for cesarean section: review of literature. J Prenat Med 2014;8(3-4):36-41. 58 Dodd JM, Anderson ER, Gates S, Grivell RM. Surgical techniques for uterine incision and uterine closure at the time of caesarean section. Cochrane Database Syst Rev 2014;7:CD004732. 59 Saad AF, Rahman M, Costantine MM, Saade GR. Blunt versus sharp uterine incision expansion during low transverse cesarean delivery: a metaanalysis. Am J Obstet Gynecol 2014;211(6):684.e1-11. 60 Di Spiezio Sardo A, Saccone G, McCurdy R, Bujold E, Bifulco G, Berghella V. Risk of cesarean scar defect following single- vs double-layer uterine closure: systematic review and meta-analysis of randomized controlled trials. Ultrasound Obstet Gynecol 2017;50(5):578-583.
61 Glavind J, Madsen LD, Uldbjerg N, et al. Ultrasound evaluation of cesarean scar after single- and double-layer uterotomy closure: a cohort study. Ultrasound Obstet Gynecol 2013; 42:207. 62 Roberge S, Chaillet N, Boutin A, et al. Single- versus double-layer closure of the hysterotomy incision during cesarean delivery and risk of uterine rupture. Int J Gynecol Obstet 2011;115:5. 63 Anderson ER, Gates S. Techniques and materials for closure of the abdominal wall in caesarean section. Cochrane Database Syst Rev. 2004 Oct 18;(4):CD004663 64 Sullivan S, Williamson B, Wilson LK, Korte JE, Soper D. Blunt needles for the reduction of needlestick injuries during cesarean delivery: a randomized controlled trial. Obstet Gynecol. 2009 Aug;114(2 Pt 1):211-6.)
65 Bamigboye AA, Hofmeyr GJ. Closure versus non-closure of the peritoneum at caesarean section: short- and long-term outcomes. Cochrane Database Syst Rev 2014:CD000163. 66 Lyell DJ, Caughey AB, Hu E, et al. Rectus muscle and visceral peritoneum closure at cesarean delivery and intraabdominal adhesions. Obstet Gynecol 2012;206:515.
67 Israelsson LA, Millbourn D. Prevention of incisional hernias. Surg Clin N Am 2013;93:1027. 68 Husslein H, Gutschi M, Leipold H, et al. Suture closure versus non-closure of subcutaneous fat and cosmetic outcome after cesarean section: a randomized controlled trial. PLOS One 2014;9:e114730.
69 Mackeen AD, Berghella V, Larsen ML. Techniques and materials for skin closure in caesarean section. Cochrane Darabase Syst Rev 2012;11:CD003577. 70 Mackeen AD, Khalifeh A, Fleisher J, Vogell A, Han C, Sendecki J, Pettker C, Leiby BE, Baxter JK, Sfakianaki A, Berghella V; CROSS Consortium. Suture compared with staple skin closure after cesarean delivery: a randomized controlled trial. Obstet Gynecol. 2014 Jun;123(6):1169-75. 71 Mackeen AD, Schuster M, Berghella V. Suture versus staples for skin closure after cesarean: a metaanalysis. Am J Obstet Gynecol. 2015 May;212(5):621.e1- 10.) 72 Fleisher J, Khalifeh A, Pettker C, Berghella V, Dabbish N, Mackeen AD. Patient satisfaction and cosmetic outcome in a randomized study of cesarean skin closure. J Matern Fetal Neonatal Med. 2018 May 24:1-6. doi: 10.1080/14767058.2018.1474870. [Epub ahead of print]
73 Zaki MN1, Wing DA2, McNulty JA3 Comparison of staples vs subcuticular suture in class III obese women undergoing cesarean: a randomized controlled trial. Am J Obstet Gynecol. 2018 Apr;218(4):451.e1-451.e8.
74 Yu L, Kronen RJ, Simon LE, Stoll CRT, Colditz GA, Tuuli MG. Prophylactic negative-pressure wound therapy after cesarean is associated with reduced risk of surgical site infection: a systematic review and meta-analysis. Am J Obstet Gynecol. 2018 Feb;218(2):200-210.e1.
75 Dawood F, Dowswell T, Quenby S. Intravenous fluids for reducing the duration of labour in low risk nulliparous women. Cochrane Database Syst Rev 2013;6:CD007715. 76 Carvalho JC, Mathias RS. Intravenous hydration in obstetrics. Int Anesthesiol Clin 1994;32(2):103-15.
77 Chantry CJ, Nommsen-Rivers LA. Excess weight loss in first-born breastfed newborns relates to maternal intrapartum fluid balance. Pediatrics 2011;127(1):171–9. 78 Noel-Weiss J, Woodend AK, Peterson WE, Gibb W, Groll D. An observational study of associations among maternal fluids during parturition, neonatal output, and breastfed newborn weight loss. Int Breastfeed J 2011;6(9):1–10.
79 Mercier FJ. Fluid loading for cesarean delivery under spinal anesthesia: Have we studied all the options? Anesth Analg 2011;113:677–680. 80 Ngan Kee WD, Khaw KS, Ng FF. Prevention of hypotension during spinal anesthesia for cesarean delivery: an effective technique using combination phenylephrine infusion and crystalloid cohydration. Anesthesiology 2005;103:744–50.
81 Mercier FJ. Cesarean delivery fluid management. Curr Opin Anaesthesiol 2012;25(3):286-91. 82 Bellamy MC. Wet, dry or something else? Br J Anaesth 2006;97:755–7. 83 Kinsella SM, Carvalho B, Dyer RA, et al. International consensus statement on the management of hypotension with vasopressors during caesarean section under spinal anaesthesia. Anaesthesia 2018;73:71-92.
84 Campbell JP, Stocks GM. Management of hypotension with vasopressors at caesarean section under spinal anaesthesia–have we found the Holy Grail of obstetric anaesthesia? Anaesthesia 2018;73:3-6. 85 Som A, Maitra S, Bhattacharjee S, Baidya DK. Goal directed fluid therapy decreases postoperative morbidity but not mortality in major non-cardiac surgery: a meta-analysis and trial sequential analysis of randomized controlled trials. J Anesth 2017;31(1):66-81.
86 Yuan J, Sun Y, Pan C, Li T. Goal-directed fluid therapy for reducing risk of surgical site infections following abdominal surgery - A systematic review and meta-analysis of randomized controlled trials. Int J Surg 2017;39:74-87. 87 Perlman JM, Wyllie J, Kattwinkel J, et al. Part 7: Neonatal resuscitation: 2015 International consensus on cardiopulmonary resuscitation and emergency cardiovascular care science with treatment recommendations. Circulation 2015;132(16 Suppl 1):S204-41.
88 Delayed Umbilical Cord Clamping After Birth. Pediatrics 2017;139(6):e20170957. 89 Bayer K. Delayed umbilical cord clamping in the 21st century: Indications for practice. Adv Neonatal Care 2016;16(1):68-73. 90 Kc A, Rana N, Målqvist M, et al. Effects of delayed umbilical cord clamping vs early clamping on anemia in infants at 8 and 12 months: A randomized clinical trial. JAMA Pediatr 2017;171(3):264-70. 91 McDonald SJ, Middleton P, Dowswell T, Morris PS. Effect of timing of umbilical cord clamping of term infants on maternal and neonatal outcomes. Cochrane Database Syst Rev 2013(7):CD004074. 92 Committee Opinion No. 684 Summary: Delayed umbilical cord clamping after birth. Obstet Gynecol 2017;129(1):232-33. 93 Ghavam S, Batra D, Mercer J, et al. Effects of placental transfusion in extremely low birthweight infants: meta-analysis of long- and short-term outcomes. Transfusion 2014;54(4):1192-8. 94 Rabe H, Diaz-Rossello JL, Duley L, Dowswell T. Effect of timing of umbilical cord clamping and other strategies to influence placental transfusion at preterm birth on maternal and infant outcomes. Cochrane Database Syst Rev 2012(8):CD003248. 95 Rabe H, Reynolds G, Diaz-Rossello J. A systematic review and meta-analysis of a brief delay in clamping the umbilical cord of preterm infants. Neonatology 2008;93(2):138-44. 96 Fogarty M, Osborn DA, Askie L, Seidler AL, Hunter K, Lui K, Simes J, Tarnow-Mordi W. Delayed vs early umbilical cord clamping for preterm infants: a systematic review and meta-analysis. Am J Obstet Gynecol. 2018 Jan;218(1):1-18.
97 Rabe H, Reynolds G, Diaz-Rossello J. A systematic review and meta-analysis of a brief delay in clamping the umbilical cord of preterm infants. Neonatology 2008;93(2):138-44. 98 Tarnow-Mordi W, Morris J, Kirby A, et al. Delayed versus Immediate Cord Clamping in Preterm Infants. N Engl J Med 2017;377(25):2445-2455.
99 Duryea EL, Nelson DB, Wyckoff MH, et al. The impact of ambient operating room temperature on neonatal and maternal hypothermia and associated morbidities: a randomized controlled trial. Am J Obstet Gynecol 2016;214(4):505. 100 Li S, Guo P, Zou Q, He F, Xu F, Tan L. Efficacy and safety of plastic wrap for prevention of hypothermia after birth and during NICU in preterm infants: A systematic review and meta-analysis. PLoS One 2016;11(6):e0156960.
101 McCall EM, Alderdice F, Halliday HL, Jenkins JG, Vohra S. Interventions to prevent hypothermia at birth in preterm and/or low birthweight infants. Cochrane Database Syst Rev 2010(3):CD004210. 102 Perlman J, Kjaer K. Neonatal and maternal temperature regulation during and after delivery. Anesth Analg 2016;123(1):168-72.
103 Russo A, McCready M, Torres L, et al. Reducing hypothermia in preterm infants following delivery. Pediatrics 2014;133(4):e1055-62. 104 Committee Opinion No.689 Summary: Delivery of a newborn with meconium- stained amniotic fluid. Obstet Gynecol 2017;129(3):593-94. 105 Foster JP, Dawson JA, Davis PG, Dahlen HG. Routine oro/nasopharyngeal suction versus no suction at birth. Cochrane Database Syst Rev 2017;4:CD010332. 106 Tan A, Schulze A, O'Donnell CP, Davis PG. Air versus oxygen for resuscitation of infants at birth. Cochrane Database Syst Rev 2005(2):CD002273. 107 Katheria A, Rich W, Finer N. Optimizing Care of the Preterm Infant starting in the Delivery Room, Amer J Perinatol 2016; 33(3):297-304. 108 Glavind J, Milidou J, Uldbjerg N, Maimburg R, Henriksen TB. Neonatal morbidity after spontaneous labor onset prior to intended cesarean delivery at term: a cohort study. Acta Obstetrica et Gynecolica Scandinavia 2017; 96: 479- 486. 109 Orsini JN. The Essential Deming: Leadership Principles from the Father of Quality. New York, NY, McGraw Hill Professional, 2012. 110 Cesarean Delivery and Peripartum Hysterectomy. In: Cunningham FG, Leveno KJ, Bloom SL, Hauth JC, Roude DJ, Spong CY, eds. Williams Obstetrics 23rd Edition, New York, McGraw-Hill Medical, 2010:544-548. 111 Alexander JM, Leveno KJ, Hauth J, et al. Fetal injury associated with cesarean delivery. Obstet Gynecol 2006;108(4):885. 112 Liu SL, Liston RM, Joseph KS, et al. Maternal mortality and severe morbidity associated with low-risk planned cesarean delivery versus planned vaginal delivery at term. CMAJ 2007;176(4):455. 113 Villar J, Carroli G, Zavaleta N, et al. Maternal and neonatal individual risks and benefits associated with cesarean delivery: Multicentre prospective study. BJM 2007;335:1025.
114 Burrows LJ, Meyn LA, Weber AM, et al. Maternal morbidity associated with vaginal versus cesarean delivery. Obstet Gynecol 2004;103:907. 115 Silver RM, Landon MB, Rouse DJ, et al. Maternal morbidity associated with multiple repeat cesarean deliveries. Obstet Gynecol 2006;107:1226.
116 Lagrew DC, Low LK, Brennan R, et al. National partnership for maternal safety: Consensus bundle on safe reduction of primary cesarean births- Supporting intended vaginal births. Obstet Gynecol 2018;131:503-13. 117 Temming LA, Raghuraman N, Carter EB, Stout MJ, Rampersad RM, Macones GA, Cahill AG, Tuuli MG. Impact of evidence-based interventions on wound complications after cesarean delivery. Am J Obstet Gynecol. 2017 Oct;217(4):449.e1-449.e9.
118 Esposito P, Dal Canton A. Clinical audit, a valuable tool to improve quality of care: General methodology and applications in nephrology. World J Nephrol 2014; 3(4):249-255.

以上指南翻译内容,仅供专业医疗人士参考,不做商业用途,版权归原创作者所有.
图文编辑:乞文
责任编辑:赵殊红
本文由“健康号”用户上传、授权发布,以上内容(含文字、图片、视频)不代表健康界立场。“健康号”系信息发布平台,仅提供信息存储服务,如有转载、侵权等任何问题,请联系健康界(jkh@hmkx.cn)处理。
相关知识
指南针┃SOAP(2019): 剖宫产术后快速康复共识
SOAP关于剖宫产术后快速康复的指导意见
什么是术后加速康复(ERAS)
【健康科普】如何让手术患者快速康复?这里有一份指南 健康教育
2022年ERAS解读:肝细胞癌术后加速康复的25条建议(上)
剖宫产术后6小时可下床活动!这个快速康复技术孕妈值得拥有!
骨科术后如何快速康复,这些方法你都了解吗?
剖宫产术后的健康指导
剖腹产指南
剖腹产后的护理与康复指导
网址: 剖腹产术中护理指南:快速康复外科(ERAS®)协会推荐 https://www.trfsz.com/newsview185924.html
推荐资讯
- 1男女激情后不宜做哪些事 3842
- 2从出汗看健康 出汗透露你的健 3826
- 3早上怎么喝水最健康? 3623
- 4习惯造就健康 影响健康的习惯 3277
- 5五大原因危害女性健康 如何保 3177
- 6连花清瘟、布洛芬等多款感冒药 2953
- 7男子喝水喉咙里像放了刀子一样 2451
- 810人混检核酸几天出结果?1 2221
- 9第二轮新冠疫情要来了?疾控中 2215
- 10转阴多久没有传染性?满足四个 2159






