新生儿外科中的液体管理
前言
新生儿的液体管理在围手术期是个复杂的问题,受到胎龄、出生后日龄、器官系统的生理成熟度、手术类型、伴随疾病和失血量的影响。其中,早产儿又因为器官系统不成熟、且体液成分与健康足月婴儿不同,而增加了这些挑战。在BJA上发表的“Managementof fluids in neonatal surgery”这篇综述,给我们临床上对新生儿围手术期液体管理提供了很好的参考依据。

出生时的新生儿生理和心肺功能的适应性变化
身体成分的改变和心肺功能适应性变化
从胎儿到新生儿的过渡包含体液成分的显著变化,这取决于出生时的胎龄和心肺功能适应性变化的阶段(图1)
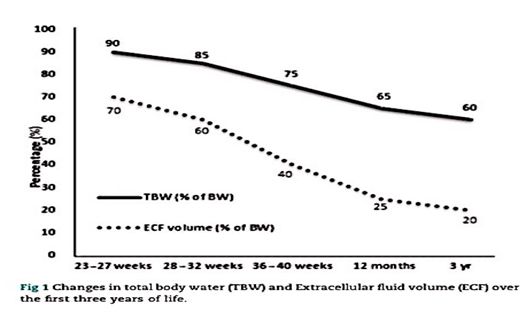
出生后利尿现象
出生后不久,肺血管阻力急剧下降,随之肺和左心房的回流量相应增加。这刺激了心房利钠肽的合成,它反过来又刺激钠和水从肾脏排出,并导致细胞外液的减少。 这种心肺适应性改变导致了足月新生儿生理性体重下降5-10%,早产儿体重下降高达15%。同时,健康婴儿的体重下降在5天左右至最低点,然后7天内恢复到出生时的体重,早产儿的恢复时间更长。
由于新生儿排出过多水钠的能力有限,因此常规做法是延迟给钠,直到出生后利尿现象出现。
肾脏生理学
肾小球滤过率较低 出生时,由于低平均动脉压和高肾内血管阻力,肾功能以低GFR为特征。
浓缩功能
出生时,因亨利袢较短,髓间质渗透压的下降,肾小管浓缩尿液的能力有限。产生浓缩尿的能力有限,这意味着新生儿容易脱水。
早产
极低出生体重儿或早产儿的肾脏系统与足月儿截然不同,在评估液体需求时必须考虑。极低出生体重儿肾小球滤过率的增加通常要慢得多,而且在儿童时期需要更长的时间才能达到成人数值。由于肾小球滤过率和肾血流量较低,婴儿特别是早产儿,处理大容量液体的能力有限,容易液体超载。
液体的神经内分泌调控和电解质失衡 在新生儿中,低氧血症、酸血症、高碳酸血症、血容量不足、需要辅助通气和败血症都是持续分泌抗利尿激素的有效刺激因素;因此,手术后常限制输液量。 醛固酮的分泌对高钠负荷反应缓慢,因此,建议在生后利尿发生之前从维持液中排除钠。在此之后,由于肾血管紧张素-醛固酮系统保留钠的能力有限,并且部分肾小管对醛固酮无反应,补充钠对于避免低钠血症很重要。
需水量
维持性液体为新陈代谢所需,是持续的显性失水(肾脏和胃肠道)和来自皮肤、内脏、呼吸系统的非显性失水的补充。在早产儿中,这些非显性失水可能要高得多。 从出生到第5天,足月新生儿和早产儿每天增加的维持液量是不同的,这反映了他们不 同的生理需求。
(table1)

围手术期液体管理
儿科麻醉医师协会(APA)指南建议围手术期液体管理分为三个部分:
1.液体不足的补充 2.维持性输液的使用 3.各种液体丢失的补充 液体不足的补充
确定容量不足的程度需要对患者(包括病史和检查)、实验室结果、床边即时(POC)检测结果、病历、每日体重测量记录和液体图进行全面评估。 虽然对于纠正容量不足所需液体的量和速度没有共识,但NICE指南建议有脱水迹象的足月新生儿在10分钟内给予20ml /kg 等渗无糖液体。
建议在可能的情况下,在麻醉诱导前纠正术前液体不足。
维持性输液的使用
含糖溶液的需求
低血糖在新生儿中很常见。接受全肠外营养或葡萄糖输注的新生儿如果在麻醉前或麻醉期间停止输注,也有发生低血糖的风险。德国的指南建议,对于健康的足月新生儿,应使用含1-2.5%葡萄糖的等渗平衡盐溶液作为背景输注。对于小婴儿或早产儿、接受肠外营养或有肝病的患者,可能需要增加葡萄糖浓度。
术中维持液的渗透压
目前对于使用等渗溶液作为新生儿围手术期维持液尚无共识,因为涉及大量钠离子负荷的处理并缺乏证据。然而,最近一项针对新生儿的研究结果提示,平衡等渗液应被视为常规维持液。
第三间隙损失
最近,第三间隙的概念受到了质疑,在成人中使用的更多限制性液体方案与更好的预后相关。
术中容量丢失的补充
在循环不稳定或失血的情况下,治疗的目标是快速补充和维持正常的循环血容量。使用白蛋白作为复苏液体和容量扩充剂可能与死亡率增加有关,因此不再提倡使用白蛋白。在治疗早产儿低血压方面,生理盐水和5%的白蛋白一样有效,在前48小时发生液体潴留较少。我们的做法是使用平衡盐溶液来代替术中丢失,直到达到输血指征。
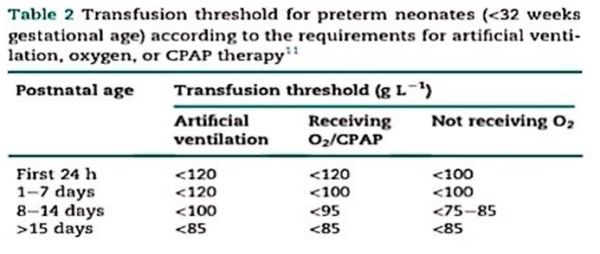
新生儿的输血指征和实践性 新生儿重症监护室(NICU)的新生儿输血指南以极低出生体重儿的指南为基础,因为需要输血的足月儿的证据有限(表2)。最近加拿大的指南建议,新生儿应在下列情况下考虑输血:
1.急性失血大于循环血容量的10% 2.有贫血症状(呼吸暂停、心动过缓、心动过速、反应下降,体重增加不良)的生命体征稳定的新生儿血红蛋白<80g/l; 3.患有呼吸窘迫综合征或先心病的婴儿血红蛋白小于120g/l Goobie和同事回顾了接受非心脏手术的新生儿数据发现术前红细胞压积低于40%的新生儿术后住院死亡率明显更高。在预计会有40ml/kg失血的情况下,需要谨慎考虑使用抗纤溶药物(如氨甲环酸)和血液回收。
有许多公式用来计算输血后红细胞压积的增加。最近的一篇论文提供了一种更简单、有效的估算方法。结果显示,1ml /kg 的浓缩红细胞液(PRC)将使红细胞压积增加1%,并且在15分钟后出现,如果没有进一步出血,则持续24小时。 大量输血后有高钾血症的风险,特别是通过中心静脉导管或小口径静脉通道快速输注时。所有大容量输血都应该通过血液加温器进行,以防止低体温。
血小板
严重血小板减少症是NICU中重症患儿常见的情况。对于大出血或计划进行大手术的新生儿,预防性血小板输注的建议阈值是每升血小板计数100x109 新生儿输注血小板的情况应该是: 1.ABO相同或相容,和RhD相同或相容 (同型输血identical ,异型相容compatible) 2.巨细胞病毒阴性 3.由单供体单采产生 4.通常输注10-20 ml/ kg 新鲜冰冻血浆 指南推荐FFP用于伴有出血的维生素K缺乏症、伴有出血的弥散性血管内凝血(DIC)以及无浓缩因子时的先天性凝血缺陷. 新生儿FFP的推荐剂量为 12-15 ml /kg.值得注意的是,国家输血指南规定,FFP不应作为简单的容量替代,并且在治疗新生儿低血压方面并不优于晶体或胶体输注。
冷沉淀
婴儿及儿童冷沉淀输注的主要适应证为DIC伴出血、心脏手术后出血、大出血。建议剂量为5-10ml / kg,如果患者存在活动性出血,则需要更大的剂量。在出血的情况下,建议监测临床变量和纤维蛋白原浓度。
POC凝血检测(便携式床旁即时检测仪)
血栓弹性成像是一种有用的POC检测,尽管新生儿的具体数据非常有限,而且在早产儿几乎没有,所以解释结果时应谨慎。
新生儿容量反应性的监测
新生儿手术中,对液体的需求量常常通过监测心率、平均动脉压、氧饱和度、核心和外周温度差、尿量、毛细血管再充盈时间、乳酸和碱缺失来判断。众所周知,所有这些变量在预测新生儿是否需要补液都是不准确的。 监测分为静态和动态监测。动态监测量化心血管对通气的反应。新生儿中最佳静态监测是经食管多普勒超声测量的每搏输出量指数。预测新生儿容量反应的最有用的动态测量方法是通过经胸或经食管超声心动图测量的主动脉流速在通气诱导下的差异。 在新生儿中,终末器官灌注监测已被用于滴定法液体治疗。动脉近红外线光谱显示收缩压比基线降低37%与显著的低脑氧饱和有关。
“爱儿小醉”点评:
新生儿在小儿麻醉来说,也是一个特殊的群体,其有着自己特殊的生理、生化和病理的过程。新生儿围手术期液体治疗的管理更应该结合其个体的生理、病理特性,个体化补液。在更换液体时,必须仔细检查新生儿术前的液体状况,并估计皮肤、内脏、呼吸道和尿液的非显性丢失。POC检测和各种监测方法的使用为指导输液提供了更客观的衡量。新生儿的血糖控制是相当重要的问题,可以监测血糖来调整补糖速度。什么时候补充何种液体是一个值得长期探讨研究的话题。我们必须记住,新生儿是一个异质性群体,以便在正确的时间、正确的量和正确的流速下给于合适的液体。
编译:张幸萱 童易如
本文由“健康号”用户上传、授权发布,以上内容(含文字、图片、视频)不代表健康界立场。“健康号”系信息发布平台,仅提供信息存储服务,如有转载、侵权等任何问题,请联系健康界(jkh@hmkx.cn)处理。
相关知识
新生儿常见血液传播疾病的职业安全防护管理对策.doc
【文献分享】自然分娩产妇产程中液体管理策略
新生儿安全管理制度(通用15篇)
儿科常见病的中医养生与健康管理
外泌体滴眼液,具有哪些优势?盘点干细胞外泌体在眼科疾病中的研究进展
健康新生儿常规管理概述
新生儿窒息的护理?
调理身体内外环境:中医内科的养生理念
中医儿科常用外治10法
新生儿科喂养护理.pptx
网址: 新生儿外科中的液体管理 https://www.trfsz.com/newsview235719.html
推荐资讯
- 1发朋友圈对老公彻底失望的心情 12775
- 2BMI体重指数计算公式是什么 11235
- 3补肾吃什么 补肾最佳食物推荐 11199
- 4性生活姿势有哪些 盘点夫妻性 10428
- 5BMI正常值范围一般是多少? 10137
- 6在线基础代谢率(BMR)计算 9652
- 7一边做饭一边躁狂怎么办 9138
- 8从出汗看健康 出汗透露你的健 9063
- 9早上怎么喝水最健康? 8613
- 10五大原因危害女性健康 如何保 7828






